Migréna
| Migréna | |
|---|---|
 Bolest hlavy při migréně může být vyčerpávající | |
| Klasifikace | |
| MKN-10 | G43. |
| Některá data mohou pocházet z datové položky. | |
Migréna je chronické onemocnění charakteristické opakovanými středně těžkými až silnými bolestmi hlavy často doprovázenými řadou příznaků souvisejících s autonomní nervovou soustavou. Slovo je odvozeno z řečtiny z výrazu ἡμικρανία (hemikrania), „bolest jedné strany hlavy“,[1] tvořeného slovy ἡμι- (hemi-), „polovina“ a κρανίον (kranion), „lebka“.[2]
Bolest hlavy je typicky unilaterální (postihující jen jednu polovinu hlavy), je pulsující povahy a trvá od 2 do 72 hodin. Může se projevovat symptomy jako nevolnost, zvracení, fotofobie (zvýšená citlivost na světlo) nebo fonofobie (zvýšená citlivost na zvuk); fyzická aktivita bolest obvykle ještě zhoršuje.[3] Až jedna třetina osob trpících migrénou vnímá auru – jde o přechodnou zrakovou, senzorickou, jazykovou či motorickou poruchu signalizující brzký nástup bolestí hlavy.[3]
Má se za to, že migrény vznikají v důsledku kombinace environmentálních a genetických faktorů.[4] Přibližně dvě třetiny případů se v rodinách dědí.[5] Svou roli může hrát rovněž kolísající hladina hormonů – před začátkem puberty migréna postihuje běžněji chlapce než dívky, v dospělosti se však objevuje až dvakrát či třikrát častěji u žen než u mužů.[6][7] Náchylnost k migrénám se obvykle snižuje během těhotenství.[6] Přesné mechanismy migrény nejsou známy, má se však za to, že se jedná o neurovaskulární poruchu.[5] Hlavní teorie o vzniku migrény souvisí se zvýšenou vzrušivostí mozkové kůry a abnormální funkcí neuronů zodpovědných za vnímání bolesti, nacházejících se v trojklaném nervu v mozkovém kmeni.[8]
V iniciální fázi léčby se doporučují jednoduchá analgetika, jako je například ibuprofen a paracetamol proti bolestem hlavy, a antiemetika proti nevolnosti; svou roli hraje i vyhýbání se spouštěcím faktorům. Podle studií mají velký léčebný potenciál i látky CBD a THC, nejlépe v kombinaci 2:1.[zdroj?] Specifické látky, jako například triptany nebo ergotaminy, lze použít u osob, u nichž jsou jednoduchá analgetika neúčinná. Obecně migrénou v určitém okamžiku života trpí více než 10 % populace.
Příznaky a symptomy[editovat | editovat zdroj]
Migréna se typicky projevuje přechodnou opakující se silnou bolestí hlavy spojenou se symptomy autonomní nervové soustavy.[5][9] Přibližně 15–30 % osob trpících migrénou vnímá auru[10][11] , přičemž lidé trpící migrénou s aurou rovněž často trpí migrénami bez aury.[12] Prudkost, trvání a četnost záchvatů je proměnlivá.[5] Migréna trvající déle než 72 hodin je označována pojmem status migrenosus.[13] Existují čtyři možné fáze migrény, ačkoli ne ke všem vždy nezbytně dochází:[3] A projevuje se také agresivností na lidi, kteří na vás křičí nebo hlasitě mluví.
- Počáteční fáze prodromů, ke které dochází hodiny či dny před nástupem bolesti
- Fáze aury, která bezprostředně předchází nástupu bolesti hlavy
- Fáze bolesti, rovněž známá jako fáze bolesti hlavy
- Konečná fáze postdromu, následný stav po odeznění záchvatu migrény
Prodrom[editovat | editovat zdroj]
Prodromální nebo varovné symptomy se objevují u přibližně 60 % osob trpících migrénou [14][15] s nástupem od dvou hodin do dvou dnů před počátkem bolesti či aury.[16] Tyto symptomy mohou zahrnovat celou řadu jevů,[17] včetně změny nálady, podrážděnosti, deprese nebo euforie, vyčerpanosti, chuti na určité jídlo, ztuhlosti svalů (zejména na krku), zácpy či průjmu a citlivosti na pachy či hluk.[14] Tyto symptomy se mohou objevovat u migrény s aurou i bez ní.[18]
Fáze aury[editovat | editovat zdroj]
 |

|
 |

|
Aura je přechodný fokální neurologický jev, který se objevuje před nástupem bolesti hlavy nebo v jejím průběhu.[15] Aura přichází postupně v řádu minut a obvykle trvá méně než 60 minut.[19] Symptomy mohou být vizuální, senzorické či motorické povahy a mnoho osob zažívá více než jeden z nich.[20] Nejběžnější jsou vizuální efekty, které se objevují až v 99 % případů, přičemž více než v polovině případů jde výhradně o ně.[20] Častou poruchou vidění je scintilační skotom (oblast částečného zkreslení zorného pole s mihotajícími se světly).[15] Ten obvykle začíná poblíž středu zorného pole a šíří se do stran v podobě klikatých čar, jež jsou přirovnávány k liniím opevnění či hradebních zdí.[20] Čáry jsou obvykle černé a bílé, někteří lidé však vidí i čáry barevné.[20] U skupiny pacientů dochází ke ztrátě části zorného pole, což je jev známý jako hemianopsie, zatímco jiní vidí rozmazaně.[20]
Druhou nejběžnější formou je senzorická aura, objevující se u 30–40 % osob s aurou.[20] Pocit mravenčení často začíná na jedné z rukou a odtud se šíří přes paži až do oblasti nosu a úst na stejné straně těla.[20] Po odeznění mravenčení obvykle dochází ke znecitlivění a ztrátě orientačního smyslu.[20] Mezi další symptomy fáze aury mohou patřit poruchy řeči či jazykové poruchy a závrať, méně běžné jsou motorické problémy.[20] Motorické symptomy naznačují, že se jedná o hemiplegickou migrénu, kdy slabost oproti ostatním druhům aury trvá déle než jednu hodinu.[20] K auře bez následné bolesti hlavy dochází pouze vzácně;[20] tento jev je známý jako aura bez migrény.
Fáze bolesti[editovat | editovat zdroj]
Bolest hlavy je typicky jednostranná, pulsující, středně těžká až silná.[19] Obvykle nastupuje postupně[19] a zhoršuje se v důsledku fyzické aktivity.[3] Ve více než 40 % případů však může být bolest oboustranná a často spojená s bolestmi krku.[21] Oboustranná bolest je obzvláště běžná u těch osob, které trpí migrénou bez aury.[15] Méně běžně se může bolest objevovat v zadní či horní části hlavy.[15] U dospělých bolest trvá obvykle 4 až 72 hodin,[19] u dětí však často méně než 1 hodinu.[22] Četnost záchvatů migrény je proměnlivá, od pouze několika za celý život až po několik za týden, přičemž průměr je přibližně jeden záchvat za měsíc.[23][24]
Bolest je často doprovázena nevolností, zvracením, citlivostí na světlo, citlivostí na zvuk, citlivostí na pachy, únavou a podrážděností.[15] Při bazilární migréně, migréně s neurologickými symptomy souvisejícími s mozkovým kmenem nebo neurologickými symptomy na obou stranách těla,[25] patří k běžným jevům závrať, omámenost a zmatení.[15] Nauzea se dostavuje u téměř 90 % osob, zvracení u přibližně jedné třetiny z nich.[26] Při záchvatu migrény tudíž mnozí vyhledávají tmavou a tichou místnost.[26] Další symptomy mohou zahrnovat rozmazané vidění, ucpání nosních cest, průjem, časté močení, bledost či nadměrné pocení.[27] Může se objevit i otok či zvýšená citlivost kůže na hlavě a ztuhlost krku.[27] U starších osob jsou související symptomy méně běžné.[28]
Postdrom[editovat | editovat zdroj]
Následky migrény mohou přetrvávat i několik dní po odeznění největší bolesti hlavy; tato fáze se nazývá postdrom. Mnozí lidé popisují bolestivý pocit v místech migrény, někteří sníženou schopnost přemýšlet i po několik dnů po odeznění bolesti hlavy. Pacient se může cítit unavený nebo „jako při kocovině“ a pociťovat bolest hlavy, kognitivní potíže, gastrointestinální symptomy, změny nálady a slabost.[29] Podle jisté zprávy se „někteří lidé po záchvatu migrény cítí nezvykle svěží či v dobré náladě, zatímco jiní pociťují depresi a malátnost“.[30]
Příčina[editovat | editovat zdroj]
Základní příčina migrény je neznámá,[31] má se však za to, že souvisí s kombinací environmentálních a genetických faktorů.[4] Ve dvou třetinách případů se migrény dědí v rodinách [5] a jen vzácně k nim dochází v důsledku poruchy jednoho genu.[32] S migrénou je spojována řada psychologických onemocnění, včetně deprese, úzkosti a bipolární afektivní poruchy[33], a rovněž mnoho biologických jevů nebo spouštěcích faktorů.
Genetika[editovat | editovat zdroj]
Studie prováděné s dvojčaty uvádějí 34 až 51 % genetický vliv na pravděpodobnost vzniku migrény.[4] Tato genetická souvislost je silnější u migrén s aurou než u migrén bez ní.[12] Řada specifických variant genů riziko malou až střední měrou zvyšuje.[34]
Migrény v důsledku poruchy jednoho genu jsou vzácné.[34] Jedna z nich je známá jako familiární hemiplegická migréna, typ migrény s aurou, která se přenáší autosomální dominantní dědičností.[35][36] Toto onemocnění souvisí s odchylkami genu kódujícího proteiny zapojené do přenosu iontů.[15] Dalším genetickým onemocněním způsobujícím migrénu je syndrom CADASIL neboli autozomálně dominantní cerebrální arteriopatie se subkortikálními infarkty a leukoencefalopatií.[15]
Spouštěcí faktory[editovat | editovat zdroj]
Migrény mohou být vyvolány spouštěcími faktory, jimž někteří přisuzují vliv v menším [5] a jiní ve větším počtu případů.[37] Za spouštěcí faktory bývá označována řada jevů, jejich vliv a význam je však nejistý.[37][38] Spouštěcí faktor se může objevit až 24 hodin před propuknutím symptomů.[5]
Fyziologické aspekty[editovat | editovat zdroj]
Za běžné spouštěcí faktory jsou označovány stres, hlad a únava (ty přispívají rovněž k tenzním bolestem hlavy).[37] Je pravděpodobnější, že migrény se vyskytnou kolem období menstruace.[39] Svou roli hrají i další hormonální aspekty, jako například menarché, používání perorální antikoncepce, těhotenství, perimenopauza a menopauza.[40] Zdá se, že tyto hormonální faktory hrají větší roli u migrény bez aury.[41] Migréna se obvykle neobjevuje během druhého a třetího trimestru nebo po menopauze.[15]
Aspekty související s potravou[editovat | editovat zdroj]
Přezkoumáním potravinových spouštěcích faktorů bylo zjištěno, že důkazy o jejich vlivu povětšinou spočívají na subjektivním hodnocení a nejsou dostatečně přesné na to, aby roli konkrétních spouštěčů dokázaly či vyvrátily.[42][43] Co se týče konkrétních činitelů, zdá se, že účinek tyraminu na migrénu není podložen,[44] zatímco glutamát sodný (MSG) je často označován za potravinový spouštěč,[45] ačkoli toto tvrzení není důsledně podpořeno.[46]
Environmentální aspekty[editovat | editovat zdroj]
Důkazy o potenciálních spouštěcích faktorech v domácím a vnějším prostředí jsou celkově slabé, lidem s migrénami se nicméně doporučuje dodržovat preventivní opatření z hlediska kvality vzduchu v místnostech a osvětlení.[47] Ačkoli se někteří domnívají, že migrénami běžně trpí lidé s vysokou inteligencí, nezdá se, že by se toto tvrzení zakládalo na pravdě.[41]
Aspekty spojené s psychikou[editovat | editovat zdroj]
Alternativní odvětví medicíny na migrénu pohlíží jako na problém způsobený zanesenou dráhou žlučníku. To je způsobeno opakovaným potlačováním vzteku a tudíž jeho hromaděním v celém těle. Tuto teorii podporuje i poměr migrénózních záchvatů mezi muži a ženami, kdy muži vztek dostávají ven svým impulsivním chováním. Migréna je tak u nich na rozdíl od žen pouze výjimečnou záležitostí.[48]
Patofyziologie[editovat | editovat zdroj]
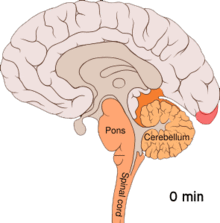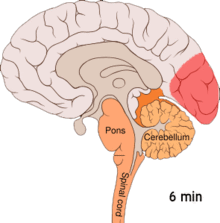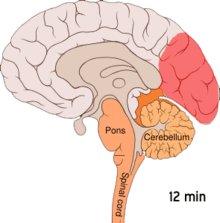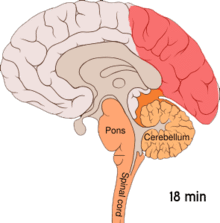
Migréna je považována za neurovaskulární onemocnění,[5] přičemž se na základě důkazů zdá, že její mechanismus začíná v mozku a dále se šíří do cév.[49] Někteří vědci mají za to, že významnější roli hrají neuronové mechanismy,[50] zatímco ostatní přisuzují klíčovou roli cévám.[51] Další se domnívají, že oba faktory jsou stejně důležité.[52] Předpokládá se rovněž vliv vysoké hladiny nervového mediátoru serotoninu, známého jako 5-hydroxytryptamin.[49]
Aura[editovat | editovat zdroj]
Šířící se kortikální deprese nebo také Leãova šířící se deprese je exploze neuronové aktivity následovaná obdobím nečinnosti, ke které dochází u osob s migrénou doprovázenou aurou.[53] Pro její vznik existuje řada vysvětlení, včetně aktivace NMDA receptorů vedoucí k pronikání vápníku do buněk.[53] Po náhlém zvýšení aktivity dochází ke snížení toku krve v postižené oblasti mozkové kůry, a to po dobu dvou až šesti hodin.[53] Má se za to, že po přesunutí depolarizace do spodní části mozku jsou aktivovány nervy vnímající bolest hlavy a krku.[53]
Bolest[editovat | editovat zdroj]
Přesný mechanismus bolesti hlavy, která migrénu provází, není znám.[54] Některé důkazy podporují primární roli struktur centrální nervové soustavy (například mozkového kmene a mezimozku),[55] zatímco ostatní údaje se vyslovují pro roli periferní aktivace (například prostřednictvím senzorických nervů, které obklopují cévy hlavy a krku).[54] Mezi tyto cévy potenciálně patří tepny tvrdé pleny mozkové, tepny omozečnice a extrakraniální tepny, například ty, jež se vyskytují ve kštici.[54] Velký význam je přikládán zvláště vazodilataci extrakraniálních tepen.[56]
Diagnóza[editovat | editovat zdroj]
Diagnóza migrény je založena na příznacích a symptomech.[5] Za účelem vyloučení jiných příčin bolestí hlavy jsou příležitostně využívány metody neurozobrazování.[5] Má se za to, že u významného počtu lidí s migrénou nebyla diagnóza vůbec stanovena.[5]
Diagnóza migrény bez aury může být podle Mezinárodní organizace pro diagnostiku a léčbu bolestí hlavy stanovena na základě následujících kritérií, takzvaných „kritérií 5, 4, 3, 2, 1“:[3]
- Pět či více záchvatů — pro diagnózu migrény „s aurou“ postačují dva záchvaty.
- Čtyři hodiny až tři dny trvání
- Dva či více následujících jevů:
- Unilaterální (postihující jen polovinu hlavy);
- Pulsující;
- „Střední až silná intenzita bolesti“;
- „Zhoršení bolesti rutinní fyzickou aktivitou či způsobující vyhýbání se fyzické aktivitě“
- Jeden či více z následujících jevů:
Pokud někdo zažívá dva z uvedených jevů (fotofobie, nevolnost nebo neschopnost pracovat/učit se po dobu jednoho dne), je diagnóza migrény pravděpodobnější.[57] U osob, u kterých se projevují čtyři z pěti následujících jevů – pulsující bolest, trvání v délce 4–72 hodin, bolest jedné strany hlavy, nauzea nebo symptomy zasahující do života osoby – je pravděpodobnost migrény 92 %.[11] U osob, u nichž se projevují méně než tři z těchto symptomů, je pravděpodobnost diagnózy migrény 17 %.[11]
Klasifikace[editovat | editovat zdroj]
Poprvé byla migréna zevrubně klasifikována v roce 1988.[12] Mezinárodní organizace pro diagnostiku a léčbu bolestí hlavy svou klasifikaci bolestí hlavy naposledy aktualizovala v roce 2004.[3] Podle této klasifikace je migréna společně s tenzními bolestmi hlavy a histaminovou cefalalgií primární bolestí hlavy.[58]
Migréna se dělí do sedmi podtříd (z nichž některé se dělí do dalších podskupin):
- Migréna bez aury, nebo také „běžná migréna“, je typická migrenózními bolestmi hlavy, které nejsou doprovázeny aurou.
- Migréna s aurou, nebo také „klasická migréna“, obvykle zahrnuje migrenózní bolesti hlavy doprovázené aurou. Méně běžně se může objevit aura bez bolestí hlavy nebo jen s nemigrenózní bolestí hlavy. Dvěma dalšími variantami jsou familiární hemiplegická migréna a sporadická hemiplegická migréna, při nichž nemocný trpí migrénami s aurou doprovázenými motorickou slabostí. Pokud se tento typ migrény vyskytuje rovněž u blízkého příbuzného, nazývá se tato migréna „familiární“, jinak jde o migrénu „sporadickou“. Další variantou je bazilární migréna, kde jsou migréna a aura doprovázeny poruchou artikulace, závratí, ušními šelesty nebo řadou dalších symptomů souvisejících s mozkovým kmenem, nikoli však motorickou slabostí. Tento typ byl zpočátku přičítán křečím bazilární tepny, zásobující mozkový kmen.[25]
- Mezi dětské periodické symptomy, které jsou běžně prekurzory migrény, patří cyklické zvracení (občasné intenzivní zvracení), abdominální migréna (bolest břicha obvykle doprovázená nauzeou) a dětská benigní paroxysmální závrať (občasné záchvaty závrati).
- Retinální migréna zahrnuje migrenózní bolesti hlavy doprovázené poruchami vidění nebo dokonce dočasnou slepotou jednoho oka.
- Komplikované migrény jsou popisovány jako migrenózní bolesti hlavy a/nebo aury, které trvají neobvykle dlouho a ke kterým dochází neobvykle často či které jsou spojeny se záchvatem nebo lézemi mozku.
- Předpokládané migrény jsou stavy, které mají určité charakteristiky migrény, které však pro nedostatek důkazů není možno s jistotou diagnostikovat jako migrénu (například v případě souběžného nadužívání léků).
- Chronická migréna je komplikovanou migrénou, která splňuje diagnostická kritéria "migrenózních bolestí hlavy", jež se vyskytují v delším časovém intervalu, konkrétně po dobu alespoň 15 dnů v měsíci po dobu více než 3 měsíců.[59]
Abdominální migréna[editovat | editovat zdroj]
Diagnóza abdominální migrény je kontroverzní.[60] Některé důkazy nasvědčují tomu, že opakující se epizody bolesti v abdominální oblasti při současné absenci bolestí hlavy mohou být jistým typem migrény[60][61] nebo přinejmenším její předzvěstí.[12] Tyto epizody bolesti mohou, ale nemusí následovat migréně podobný prodrom a obvykle trvají několik minut až několik hodin.[60] Často se vyskytují u lidí s osobní nebo rodinnou historií typických migrén.[60] Další symptomy, o nichž se předpokládá, že jsou prekurzory nemoci, zahrnují syndrom cyklického zvracení a dětské benigní paroxysmální vertigo.[12]
Diferenciální diagnostika[editovat | editovat zdroj]
K dalším onemocněním, která se mohou projevovat podobnými příznaky jako migrenózní bolesti hlavy, patří temporální arteritida, histaminová cefalalgie, akutní glaukom, meningitida a subarachnoidální krvácení.[11] Temporální arteritida se obvykle projevuje u osob starších 50 let a jejím typickým příznakem je citlivost spánků; histaminová cefalalgie je spojena s jednostranným ucpáním nosu, slzením a krutou bolestí v okolí očnic, akutní glaukom je doprovázen problémy s viděním, meningitida horečkami a pro subarachnoidální krvácení je typický rychlý nástup.[11] Tenzní bolesti hlavy obvykle zasahují obě strany hlavy, nejsou pulsujícího charakteru a pacienta deprimují méně.[11]
Prevence[editovat | editovat zdroj]
Preventivní léčebné postupy při migréně zahrnují léky, výživové doplňky, úpravy životního stylu a operativní zákroky. Preventivní opatření jsou doporučována těm, kdo trpí bolestmi hlavy častěji než dva dny v týdnu, nesnášejí léky užívané k léčbě akutních záchvatů migrény nebo těm, u nichž lze záchvaty migrény jen těžko kontrolovat.[11]
Cílem je snížit frekvenci, bolestivost a/nebo dobu trvání migrény a zvýšit účinnost akutní terapie.[62] Dalším záměrem prevence je zabránit bolestem hlavy z nadužívání léků. Jde o běžný problém, který může vyústit v každodenní chronické bolesti hlavy.[63][64]
Léky[editovat | editovat zdroj]
Léky k preventivní léčbě migrény jsou považovány za účinné, pokud snižují frekvenci nebo závažnost migrenózních záchvatů nejméně o 50 %.[65] Směrnice jsou poměrně konzistentní v hodnocení topiramátu, divalproexu/valproátu sodného, propranololu a metoprololu jako prostředků s nejvyšší měrou prokázané účinnosti v primární léčbě.[66] Doporučení týkající se účinnosti gabapentinu nejsou jednoznačná.[66] Při prevenci migrén a při snižování frekvence a závažnosti migrenózních záchvatů je rovněž účinný timolol, frovatriptan pak působí pozitivně při prevenci menstruačních migrén.[66] Amitriptylin a venlafaxin mají pravděpodobně také pozitivní účinek.[67] Prokázána byla i efektivita botoxu, a to u pacientů trpících chronickými migrénami, nikoli však u těch, kdo trpí migrénami epizodickými.[68]
Alternativní způsoby léčby[editovat | editovat zdroj]

stejně jako akupunktura. Využití „pravé“ akupunktury nepřináší o mnoho lepší výsledky než akupunktura „falešná“, oba typy se ale zdají efektivnější než běžné postupy, neboť vyvolávají méně nežádoucích účinků než profylaktická léčba.[70] Chiropraktická léčba, fyzioterapie, masáže a relaxace mohou být při prevenci migrenózních bolestí hlavy stejně účinné jako propranolol nebo topiramát; během výzkumů se však objevily jisté problémy v metodologii.[71] Předběžně byl potvrzen pozitivní účinek hořčíku, koenzymu Q(10), riboflavinu a vitamínu B(12),[72] and Fever-few, tyto předběžné výsledky však musí být doloženy dalšími kvalitnějšími výzkumy.[73] Z alternativních léků byla nejprůkazněji potvrzena efektivita devětsilu lékařského.[74]
Přístroje a operativní zákroky[editovat | editovat zdroj]
Lékařské postupy a přístroje, jako například využití biologické zpětné vazby a neurostimulátorů, mohou při prevenci migrény představovat jisté výhody, zejména při kontraindikaci léků proti migréně nebo v případech nadužívání léků. Biologická zpětná vazba pomáhá pacientům, aby si byli vědomi jistých fyziologických hodnot, mohli je lépe kontrolovat a v důsledku toho lépe relaxovali; může tedy být při léčbě migrény účinná.[75][76] Neurostimulace využívá pro léčbu závažných případů úporných chronických migrén implantabilní neurostimulátory podobné kardiostimulátorům, a to s povzbudivými výsledky.[77][78] Operativní zákrok při migréně, který spočívá v dekompresi jistých nervů na hlavě a krku, může být možností u určitého počtu lidí, jejichž stav se s užíváním léků nelepší.[79]
Léčba[editovat | editovat zdroj]
Existují tři hlavní aspekty léčby – vyhýbání se spouštěcím faktorům, akutní symptomatická kontrola a farmakologická prevence.[5] Léky jsou účinnější, jsou-li podány v rané fázi záchvatu.[5] Časté užívání léků však může vyústit v bolesti hlavy z nadužívání léků, kdy se bolesti hlavy opakují mnohem častěji a jsou podstatně prudší.[3] K tomu může dojít při užívání triptanů, ergotaminů a analgetik, zejména analgetik narkotických.[3]
Analgetika[editovat | editovat zdroj]
Jako počáteční krok při léčbě mírných až středně těžkých symptomů jsou doporučována jednoduchá analgetika, jako například nesteroidní protizánětlivé léky (NSAID) nebo kombinace acetaminofenu, kyseliny acetylsalicylové a kofeinu.[11] Prospěšnost užívání léků ze skupiny NSAID byla doložena mnoha důkazy. U ibuprofenu bylo prokázáno, že poskytuje účinnou úlevu přibližně polovině pacientů.[80] Diclofenac byl rovněž shledán účinným.[81]
Aspirin může ulevit středně těžkým až těžkým migrenózním bolestem; jeho účinnost je podobná sumatriptanu.[82] Ketorolak je dostupný ve formě intravenózních preparátů.[11] Paracetamol (známý rovněž jako acetaminofen) je – buď samotný nebo v kombinaci s metoklopramidem – dalším efektivním léčivým prostředkem s nízkým rizikem nežádoucích účinků.[83] V období těhotenství je užívání acetaminofenu a metoklopramidu považováno za bezpečné (stejně jako užívání NSAID), a to až do třetího trimestru.[11]
Triptany[editovat | editovat zdroj]
Triptany – jako například sumatriptan – působí účinně při bolesti i výskytu nauzey, a to až u 75 % nemocných.[5][84] Doporučují se jako iniciální léčba u osob se středně těžkou až silnou bolestí nebo u pacientů s mírnými symptomy, kteří nereagují na jednoduchá analgetika.[11] Dostupné formy podání zahrnují orální nebo injekčně aplikované prostředky, nosní sprej a orální rozpustné tablety.[5] Obecně se všechny triptany zdají stejně efektivní a mají také podobné nežádoucí účinky. Jedinci však mohou lépe reagovat na jisté specifické triptany.[11] Většina nežádoucích účinků je mírná (například zarudnutí); ve vzácných případech však byl zaznamenán výskyt ischemické choroby srdeční.[5] Proto nejsou triptany doporučovány osobám trpícím kardiovaskulárními chorobami.[11] Přestože v historii nebyly doporučovány ani pacientům trpícím bazilární migrénou, neexistují specifické důkazy, které by potvrzovaly nutnost opatrnosti při užívání triptanů touto skupinou lidí.[25] Tyto léky nejsou návykové, mohou však působit bolesti hlavy z nadužívání, pokud je dotyčný užívá častěji než 10 dní v měsíci.[85]
Ergotaminy[editovat | editovat zdroj]
Ergotamin a dihydroergotamin jsou staršími léčivými přípravky stále pro léčbu migrény předepisovanými, přičemž dihydroergotamin je dostupný jako nosní sprej a injekčně aplikovatelný přípravek.[5] Zdají se stejně účinné jako triptany,[86] jsou však levnější[87] a zakoušené vedlejší účinky jsou obvykle mírné.[88] V případě nejvíce vysilujících záchvatů, jako je například status migrenosus, se jeví jako nejúčinnější možnost léčby.[88]
Monoklonální protilátky – antagonisté receptorů CGRP[editovat | editovat zdroj]
Antagonisté receptorů CGRP jsou monoklonální protilátky, zaměřené na peptid související s kalcitoninovým genem (Calcitonin gene-related peptide – CGRP) nebo jeho receptor, zabraňující záchvatu migrény nebo snižující závažnost záchvatu.[89] CGRP je signální molekula a také silný vazodilatátor, který se podílí na vzniku migrény.[89] Existují čtyři injekční monoklonální protilátky zaměřené proti CGRP nebo jeho receptoru (eptinezumab, erenumab, fremanezumab a galcanezumab) a tyto léky prokázaly v randomizovaných klinických studiích fáze 3 účinnost při preventivní léčbě epizodických a chronických migrenózních bolestí hlavy.[89] Eptinezumab je k dispozici ve formě infuze každé tři měsíce, erenumab a galcanezumab jsou injekce podávané jednou měsíčně a fremanezumab je injekce podávaná jednou měsíčně nebo jednou za čtvrt roku.
Další léky[editovat | editovat zdroj]
Dalšími potenciálními léky jsou intravenózně aplikovaný metoklopramid nebo intranazální lidokain.[11] Metoklopramid se doporučuje k podání těm, kdo se dostaví k ošetření na pohotovostní službu.[11] Jediná dávka intravenózního dexametazonu, je-li podána při léčbě migrenózního záchvatu se standardními léčivými přípravky, je spojována s 26 % úbytkem opakujících se bolestí hlavy v následujících 72 hodinách.[90] Přínos spinální manipulace pro léčbu dlouhodobých migrenózních bolestí hlavy nebyl prokázán.[91] Doporučuje se, aby při léčbě nebyly používány opioidy ani barbituráty.[11]
Hořčík[editovat | editovat zdroj]
Hořčík je uznáván jako levný, volně prodejný doplněk stravy, který může být součástí multimodálního přístupu ke snížení migrény. Některé studie prokázaly, že je účinný jak v prevenci, tak v léčbě migrény v intravenózní formě.[92] Intravenózní forma snižuje záchvaty (ve studii pozorován výrazný efekt ve 3 intervalech měření – za 15-45 minut, 120 minut a 24 hodin po počáteční infuzi), hořčík užívaný perorálně znatelně snižuje frekvenci a intenzitu migrény.[93][94]
Prognóza[editovat | editovat zdroj]
Dlouhodobá prognóza u osob trpících migrénou je proměnlivá.[9] Většina migrenózních pacientů zažívá období ztracené produktivity způsobená nemocí,[5] která je ale obvykle poměrně mírná[9] a nepředstavuje zvýšené riziko úmrtí.[95] Existují čtyři převládající vzorce průběhu onemocnění – symptomy mohou zcela vymizet, symptomy pokračují, ale s časem se snižuje jejich závažnost a frekvence, symptomy mohou pokračovat při téže frekvenci a závažnosti nebo se záchvaty mohou zhoršovat a přicházet častěji.[9]
Migréna s aurou se zdá být rizikovým faktorem pro ischemickou cévní mozkovou příhodu[96] – její riziko zvyšuje dvakrát.[97] Riziko dále roste, pokud je postiženou osobou mladá dospělá žena, která užívá hormonální antikoncepci a kouří.[96] Rovněž se zdá, že migréna má spojitost s disekcí cervikálních tepen.[98] Migrény bez aury pravděpodobně nehrají v tomto případě významnější roli.[99] Souvislost se srdečními chorobami je nejistá – byla provedena pouze jediná studie, jež tuto spojitost podporuje.[96] Celkově se však jeví, že migrény nezvyšují riziko úmrtí na následky mozkové příhody nebo srdeční choroby.[95] Preventivní léčba migrény u pacientů trpících migrénami s aurou může zabránit následným mozkovým příhodám.[100]
Epidemiologie[editovat | editovat zdroj]

Celosvětově ovlivňuje migréna více než 10 % lidí.[31] Ve Spojených státech je migrénou ročně postiženo kolem 6 % mužů a 18 % žen, přičemž celoživotní riziko je přibližně 18 % (u mužů) a 43 % (u žen).[5] V Evropě migrénou trpí v jistém období života 12–28 % lidí, přičemž okolo 6–15 % dospělých mužů a 14–35 % dospělých žen je zasaženo alespoň jednou ročně.[7] Migréna není v Asii a Africe tak široce rozšířena jako v západních zemích.[41][101] Chronická migréna se objevuje u přibližně 1,4 až 2,2 % populace.[102]

Tyto hodnoty se podstatně mění s věkem; nejběžněji migréna začíná mezi 15 a 24 lety věku a nejčastěji se objevuje u osob mezi 35 a 45 lety věku.[5] Co se týká dětí, asi 1,7 % 7letých a 3,9 % dětí ve věku 7 až 15 let trpí migrénou, přičemž onemocnění je poněkud běžnější u chlapců před nástupem puberty.[103] Během období dospívání se migréna začíná častěji objevovat u žen[103] a tento trend je zachován po zbytek života – onemocnění je dvakrát častější u starších žen než u mužů téhož věku.[104] Ženy častěji trpí migrénou bez aury než migrénou s aurou, u mužů je však výskyt obou typů nemoci vyrovnán.[41]
Během perimenopauzy se velmi často symptomy zhorší a pak jejich závažnost klesá.[104] U zhruba dvou třetin starších pacientů se příznaky zlepší, u 3 až 10 % však přetrvávají.[28]
Historie[editovat | editovat zdroj]

Jeden z nejstarších popisů nemoci odpovídající migréně je obsažen v Ebersově papyru, pocházejícím ze starověkého Egypta asi z roku 1200 před Kristem.[105] Ve spisech Hippokratovy lékařské školy z roku 200 před Kristem je popsána vizuální aura, jež může předcházet bolestem hlavy, i částečná úleva, k níž dochází následkem zvracení.[106]

Charakteristika nemoci z 2. století, jejímž autorem je Aretaios z Kappadokie, dělí bolesti hlavy na tři typy – cefalalgie, cefalea a heterokranie.[107] Galén z Pergamu používal pojem hemikranie (polovina hlavy), z něhož se nakonec vyvinul termín migréna.[107] Naznačil také, že bolest vzniká v mozkových plenách a cévách hlavy.[106] Poprvé byla migréna rozdělena do dvou nyní používaných typů – migréna s aurou (migraine ophthalmique) a migréna bez aury (migraine vulgaire) – v roce 1887 Louisem Hyacinthem Thomasem, francouzským knihovníkem.[106]
Trepanace, záměrné vyvrtávání otvorů do lebky, byla prováděna již od roku 7000 před Kristem.[105] I když někteří z pacientů přežili, mnozí na následky pooperační infekce zemřeli.[108] Rozšířena byla víra, že trepanace vlastně umožňuje „únik zlých duchů".[109] William Harvey doporučoval trepanaci jako léčbu migrény ještě v 17. století.[110]
I když byla při léčbě migrény vyzkoušena řada postupů, látka, jež se později ukázala účinnou, byla poprvé použita až v roce 1868.[106] Šlo o druh houby zvané námel, z níž byl v roce 1918 izolován ergotamin.[111] V roce 1959 byl vyvinut methysergid a v roce 1988 pak první triptan, sumatriptan.[111] V průběhu 20. století byla objevena a potvrzena účinnější preventivní opatření, a to díky dokonalejším plánům výzkumných studií.[106]
Společnost a kultura[editovat | editovat zdroj]
Migréna je významnou příčinou zvýšených léčebných nákladů a ztracené produktivity. Bylo odhadnuto, že tato nemoc je nejdražší neurologickou chorobou v Evropském společenství – každý rok stojí více než 27 miliard EUR.[112] Ve Spojených státech byly přímé náklady odhadnuty na 17 miliard USD.[113] Téměř třetina této částky pokrývá cenu triptanů.[113] Nepřímé náklady dosahují přibližně 15 miliard USD, přičemž největší podíl na této částce má absence v zaměstnání.[113] U těch, kteří jdou navzdory migréně do práce, klesá efektivita přibližně o jednu třetinu.[112] To vše má také negativní dopad i na rodinu nemocného.[112]
Výzkum[editovat | editovat zdroj]
Kalcitoninu genově příbuzné peptidy (CGRP) hrají v patogenezi bolesti související s migrénou jistou roli.[11] Antagonisté CGRP receptorů, jako například olcegepant a telcagepant, byly zkoumány in vitro i v klinických studiích zaměřených na léčbu migrény.[114] V roce 2011 společnost Merck zastavila fázi III klinické studie, zaměřené na hodnocení jí vyvinutého léku telcagepant.[115][116] Slibná se zdá rovněž být transkraniální magnetická stimulace.[11]
Odkazy[editovat | editovat zdroj]
Reference[editovat | editovat zdroj]
- ↑ LIDDELL, Henry George; SCOTT, Robert. A Greek-English Lexicon [online]. Dostupné online. on Perseus
- ↑ ANDERSON, Kenneth; ANDERSON, Lois E.; GLANZE, Walter D. Mosby's Medical, Nursing, and Allied Health Dictionary. 4. vyd. [s.l.]: Mosby, 1994. ISBN 978-0-8151-6111-0. S. 998.
- ↑ a b c d e f g h Headache Classification Subcommittee of the International Headache Society. The International Classification of Headache Disorders: 2nd edition. Cephalalgia. 2004, roč. 24, čís. Suppl 1, s. 9–160. DOI 10.1111/j.1468-2982.2004.00653.x. PMID 14979299. (anglicky) as PDF Archivováno 31. 3. 2010 na Wayback Machine.
- ↑ a b c PIANE, M, Lulli, P; Farinelli, I; Simeoni, S; De Filippis, S; Patacchioli, FR; Martelletti, P. Genetics of migraine and pharmacogenomics: some considerations.. The journal of headache and pain. 2007 Dec, roč. 8, čís. 6, s. 334–9. PMID 18058067. (anglicky)
- ↑ a b c d e f g h i j k l m n o p q r s t Bartleson JD, Cutrer FM. Migraine update. Diagnosis and treatment. Minn Med. May 2010, roč. 93, čís. 5, s. 36–41. PMID 20572569. (anglicky)
- ↑ a b Lay CL, Broner SW. Migraine in women. Neurologic Clinics. May 2009, roč. 27, čís. 2, s. 503–11. DOI 10.1016/j.ncl.2009.01.002. PMID 19289228. (anglicky)
- ↑ a b Stovner LJ, Zwart JA, Hagen K, Terwindt GM, Pascual J. Epidemiology of headache in Europe. European Journal of Neurology. April 2006, roč. 13, čís. 4, s. 333–45. DOI 10.1111/j.1468-1331.2006.01184.x. PMID 16643310. (anglicky)
- ↑ Dodick DW, Gargus JJ. Why migraines strike. Sci. Am.. August 2008, roč. 299, čís. 2, s. 56–63. Dostupné online. DOI 10.1038/scientificamerican0808-56. PMID 18666680. Bibcode 2008SciAm.299b..56D. (anglicky)
- ↑ a b c d BIGAL, ME, Lipton, RB. The prognosis of migraine.. Current opinion in neurology. 2008 Jun, roč. 21, čís. 3, s. 301–8. DOI 10.1097/WCO.0b013e328300c6f5. PMID 18451714. (anglicky)
- ↑ GUTMAN, Sharon A. Quick reference neuroscience for rehabilitation professionals : the essential neurologic principles underlying rehabilitation practice. 2. vyd. Thorofare, NJ: SLACK, 2008. Dostupné online. ISBN 9781556428005. S. 231.
- ↑ a b c d e f g h i j k l m n o p q r GILMORE, B, Michael, M. Treatment of acute migraine headache.. American family physician. 2011-02-01, roč. 83, čís. 3, s. 271–80. PMID 21302868. (anglicky)
- ↑ a b c d e The Headaches, Pg 232-233
- ↑ AL.], ed. Jes Olesen, ... [et. The headaches.. 3. ed.. vyd. Philadelphia: Lippincott Williams & Wilkins, 2006. Dostupné online. ISBN 9780781754002. S. 512.
- ↑ a b RAE-GRANT, [edited by] D. Joanne Lynn, Herbert B. Newton, Alexander D. The 5-minute neurology consult. Philadelphia: Lippincott Williams & Wilkins, 2004. Dostupné online. ISBN 9780683307238. S. 26.
- ↑ a b c d e f g h i j AMINOFF, Roger P. Simon, David A. Greenberg, Michael J. Clinical neurology. 7th ed.. vyd. New York, N.Y: Lange Medical Books/McGraw-Hill, 2009. ISBN 9780071664332. S. 85–88.
- ↑ BUZZI, MG, Cologno, D; Formisano, R; Rossi, P. Prodromes and the early phase of the migraine attack: therapeutic relevance.. Functional neurology. 2005 Oct-Dec, roč. 20, čís. 4, s. 179–83. PMID 16483458. (anglicky)
- ↑ ROSSI, P, Ambrosini, A; Buzzi, MG. Prodromes and predictors of migraine attack.. Functional neurology. 2005 Oct-Dec, roč. 20, čís. 4, s. 185–91. PMID 16483459. (anglicky)
- ↑ SAMUELS, Allan H. Ropper, Martin A. Adams and Victor's principles of neurology. 9th ed.. vyd. New York: McGraw-Hill Medical, 2009. Dostupné online. ISBN 9780071499927. S. Chapter 10.
- ↑ a b c d Tintinalli, Judith E. Emergency Medicine: A Comprehensive Study Guide (Emergency Medicine (Tintinalli)). New York: McGraw-Hill Companies, 2010. ISBN 0-07-148480-9. S. 1116–1117.
- ↑ a b c d e f g h i j k The Headaches Pg.407-419
- ↑ TEPPER, edited by Stewart J. Tepper, Deborah E. The Cleveland Clinic manual of headache therapy. New York: Springer Dostupné online. ISBN 9781461401780. S. 6.
- ↑ BIGAL, ME, Arruda, MA. Migraine in the pediatric population--evolving concepts.. Headache. 2010 Jul, roč. 50, čís. 7, s. 1130–43. PMID 20572878. (anglicky)
- ↑ AL.], ed. Jes Olesen, ... [et. The headaches.. 3. ed.. vyd. Philadelphia: Lippincott Williams & Wilkins, 2006. Dostupné online. ISBN 9780781754002. S. 238.
- ↑ DALESSIO, edited by Stephen D. Silberstein, Richard B. Lipton, Donald J. Wolff's headache and other head pain. 7th ed.. vyd. Oxford: Oxford University Press, 2001. Dostupné online. ISBN 9780195135183. S. 122.
- ↑ a b c KANIECKI, RG. Basilar-type migraine.. Current pain and headache reports. 2009 Jun, roč. 13, čís. 3, s. 217–20. PMID 19457282. (anglicky)
- ↑ a b WALTON, edited by Robert P. Lisak ... [et al.] ; foreword by John. International neurology : a clinical approach. Chichester, UK: Wiley-Blackwell, 2009. Dostupné online. ISBN 9781405157384. S. 670.
- ↑ a b CONTRIBUTORS, edited by Joel S. Glaser ; with 20. Neuro-ophthalmology. 3 ed.. vyd. Philadelphia: Lippincott Williams & Wilkins, 1999. Dostupné online. ISBN 9780781717298. S. 555.
- ↑ a b MALAMUT, edited by Joseph I. Sirven, Barbara L. Clinical neurology of the older adult. 2 ed.. vyd. Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins, 2008. Dostupné online. ISBN 9780781769471. S. 197.
- ↑ Kelman L. The postdrome of the acute migraine attack. Cephalalgia. February 2006, roč. 26, čís. 2, s. 214–20. DOI 10.1111/j.1468-2982.2005.01026.x. PMID 16426278. (anglicky)
- ↑ Halpern, Audrey L.; Silberstein, Stephen D. Imitators of Epilepsy. 2. vyd. New York: Demos Medical, 2005. Dostupné online. ISBN 1-888799-83-8. NBK7326. Kapitola Ch. 9: The Migraine Attack—A Clinical Description.
- ↑ a b Robbins MS, Lipton RB. The epidemiology of primary headache disorders. Semin Neurol. April 2010, roč. 30, čís. 2, s. 107–19. DOI 10.1055/s-0030-1249220. PMID 20352581. (anglicky)
- ↑ SCHÜRKS, M. Genetics of migraine in the age of genome-wide association studies.. The journal of headache and pain. 2012 Jan, roč. 13, čís. 1, s. 1–9. DOI 10.1007/s10194-011-0399-0. PMID 22072275. (anglicky)
- ↑ The Headaches, Pg. 246-247
- ↑ a b SCHÜRKS, M. Genetics of migraine in the age of genome-wide association studies.. The journal of headache and pain. 2012 Jan, roč. 13, čís. 1, s. 1–9. PMID 22072275. (anglicky)
- ↑ DE VRIES, B, Frants, RR; Ferrari, MD; van den Maagdenberg, AM. Molecular genetics of migraine.. Human genetics. 2009 Jul, roč. 126, čís. 1, s. 115–32. PMID 19455354. (anglicky)
- ↑ MONTAGNA, P. Migraine genetics.. Expert review of neurotherapeutics. 2008 Sep, roč. 8, čís. 9, s. 1321–30. PMID 18759544. (anglicky)
- ↑ a b c Levy D, Strassman AM, Burstein R. A critical view on the role of migraine triggers in the genesis of migraine pain. Headache. June 2009, roč. 49, čís. 6, s. 953–7. Dostupné online. DOI 10.1111/j.1526-4610.2009.01444.x. PMID 19545256. (anglicky)
- ↑ Martin PR. Behavioral management of migraine headache triggers: learning to cope with triggers. Curr Pain Headache Rep. June 2010, roč. 14, čís. 3, s. 221–7. DOI 10.1007/s11916-010-0112-z. PMID 20425190. (anglicky)
- ↑ MACGREGOR, EA. Prevention and treatment of menstrual migraine. Drugs. 2010-10-01, roč. 70, čís. 14, s. 1799–818. DOI 10.2165/11538090-000000000-00000. PMID 20836574. (anglicky)
- ↑ LAY, CL, Broner, SW. Migraine in women. Neurologic Clinics. 2009 May, roč. 27, čís. 2, s. 503–11. DOI 10.1016/j.ncl.2009.01.002. PMID 19289228. (anglicky)
- ↑ a b c d The Headaches Pg. 238-240
- ↑ ROCKETT, FC, de Oliveira, VR; Castro, K; Chaves, ML; Perla Ada, S; Perry, ID. Dietary aspects of migraine trigger factors.. Nutrition reviews. 2012 Jun, roč. 70, čís. 6, s. 337–56. PMID 22646127. (anglicky)
- ↑ Holzhammer J, Wöber C. [Alimentary trigger factors that provoke migraine and tension-type headache]. Schmerz. April 2006, roč. 20, čís. 2, s. 151–9. DOI 10.1007/s00482-005-0390-2. PMID 15806385. (German)
- ↑ Jansen SC, van Dusseldorp M, Bottema KC, Dubois AE. Intolerance to dietary biogenic amines: a review. Annals of Allergy, Asthma & Immunology. September 2003, roč. 91, čís. 3, s. 233–40; quiz 241–2, 296. Dostupné v archivu pořízeném dne 2007-02-26. DOI 10.1016/S1081-1206(10)63523-5. PMID 14533654. (anglicky) Archivováno 26. 2. 2007 na Wayback Machine.
- ↑ Sun-Edelstein C, Mauskop A. Foods and supplements in the management of migraine headaches. The Clinical Journal of Pain. June 2009, roč. 25, čís. 5, s. 446–52. Dostupné online. DOI 10.1097/AJP.0b013e31819a6f65. PMID 19454881. (anglicky)
- ↑ Freeman M. Reconsidering the effects of monosodium glutamate: a literature review. J Am Acad Nurse Pract. October 2006, roč. 18, čís. 10, s. 482–6. DOI 10.1111/j.1745-7599.2006.00160.x. PMID 16999713. (anglicky)
- ↑ Friedman DI, De ver Dye T. Migraine and the environment. Headache. June 2009, roč. 49, čís. 6, s. 941–52. Dostupné online. DOI 10.1111/j.1526-4610.2009.01443.x. PMID 19545255. (anglicky)
- ↑ MUDR. MAČEK, Josef. Migréna - příčiny a léčba. OBERON medicína [online]. [cit. 25.9.2017]. Dostupné v archivu pořízeném z originálu dne 2017-09-25.
- ↑ a b The Headaches Chp. 29, Pg. 276
- ↑ GOADSBY, PJ. The vascular theory of migraine--a great story wrecked by the facts.. Brain : a journal of neurology. 2009 Jan, roč. 132, čís. Pt 1, s. 6–7. PMID 19098031. (anglicky)
- ↑ BRENNAN, KC, Charles, A. An update on the blood vessel in migraine.. Current opinion in neurology. 2010 Jun, roč. 23, čís. 3, s. 266–74. PMID 20216215. (anglicky)
- ↑ DODICK, DW. Examining the essence of migraine--is it the blood vessel or the brain? A debate.. Headache. 2008 Apr, roč. 48, čís. 4, s. 661–7. PMID 18377395. (anglicky)
- ↑ a b c d The Headaches, Chp. 28, pg 269-272
- ↑ a b c OLESEN, J, Burstein, R; Ashina, M; Tfelt-Hansen, P. Origin of pain in migraine: evidence for peripheral sensitiyation.. Lancet neurology. 2009 Jul, roč. 8, čís. 7, s. 679–90. PMID 19539239. (anglicky)
- ↑ AKERMAN, S, Holland, PR; Goadsby, PJ. Diencephalic and brainstem mechanisms in migraine.. Nature reviews. Neuroscience. 2011-09-20, roč. 12, čís. 10, s. 570–84. PMID 21931334. (anglicky)
- ↑ SHEVEL, E. The extracranial vascular theory of migraine--a great story confirmed by the facts.. Headache. 2011 Mar, roč. 51, čís. 3, s. 409–17. PMID 21352215. (anglicky)
- ↑ COUSINS, G, Hijazze, S; Van de Laar, FA; Fahey, T. Diagnostic accuracy of the ID Migraine: a systematic review and meta-analysis.. Headache. 2011 Jul-Aug, roč. 51, čís. 7, s. 1140–8. DOI 10.1111/j.1526-4610.2011.01916.x. PMID 21649653. (anglicky)
- ↑ NAPPI, G. Introduction to the new International Classification of Headache Disorders.. The journal of headache and pain. 2005 Sep, roč. 6, čís. 4, s. 203–4. PMID 16362664. (anglicky)
- ↑ NEGRO, A, Rocchietti-March, M; Fiorillo, M; Martelletti, P. Chronic migraine: current concepts and ongoing treatments.. European review for medical and pharmacological sciences. 2011 Dec, roč. 15, čís. 12, s. 1401–20. PMID 22288302. (anglicky)
- ↑ a b c d DAVIDOFF, Robert A. Migraine : manifestations, pathogenesis, and management. 2. vyd. Oxford [u.a.]: Oxford Univ. Press, 2002. Dostupné online. ISBN 9780195137057. S. 81.
- ↑ RUSSELL, G, Abu-Arafeh, I, Symon, DN. Abdominal migraine: evidence for existence and treatment options. Paediatric drugs. 2002, roč. 4, čís. 1, s. 1–8. PMID 11817981. (anglicky)
- ↑ Modi S, Lowder DM. Medications for migraine prophylaxis. American Family Physician. January 2006, roč. 73, čís. 1, s. 72–8. Dostupné online. PMID 16417067. (anglicky)
- ↑ Diener HC, Limmroth V. Medication-overuse headache: a worldwide problem. Lancet Neurology. August 2004, roč. 3, čís. 8, s. 475–83. DOI 10.1016/S1474-4422(04)00824-5. PMID 15261608. (anglicky)
- ↑ FRITSCHE, Guenther; DIENER, Hans-Christoph. Medication overuse headaches – what is new?. Expert Opinion on Drug Safety. 2002, roč. 1, čís. 4, s. 331–8. DOI 10.1517/14740338.1.4.331. PMID 12904133. (anglicky)
- ↑ Kaniecki R, Lucas S. Standards of care for headache diagnosis and treatment. Chicago: National Headache Foundation, 2004. Kapitola Treatment of primary headache: preventive treatment of migraine, s. 40–52.
- ↑ a b c LODER, E, Burch, R; Rizzoli, P. The 2012 AHS/AAN guidelines for prevention of episodic migraine: a summary and comparison with other recent clinical practice guidelines.. Headache. 2012 Jun, roč. 52, čís. 6, s. 930–45. PMID 22671714. (anglicky)
- ↑ SILBERSTEIN, SD, Holland, S; Freitag, F; Dodick, DW; Argoff, C; Ashman, E; Quality Standards Subcommittee of the American Academy of Neurology and the American Headache Society. Evidence-based guideline update: pharmacologic treatment for episodic migraine prevention in adults: report of the Quality Standards Subcommittee of the American Academy of Neurology and the American Headache Society.. Neurology. 2012-04-24, roč. 78, čís. 17, s. 1337–45. PMID 22529202. (anglicky)
- ↑ Jackson JL, Kuriyama A, Hayashino Y. Botulinum toxin A for prophylactic treatment of migraine and tension headaches in adults: a meta-analysis. JAMA. April 2012, roč. 307, čís. 16, s. 1736–45. DOI 10.1001/jama.2012.505. PMID 22535858. (anglicky)
- ↑ Pringsheim T, Davenport W, Mackie G, et al. Canadian Headache Society guideline for migraine prophylaxis. Can J Neurol Sci. 2012 Mar;39(2 Suppl 2):S1-59. PMID 22683887
- ↑ LINDE, K; ALLAIS, G; BRINKHAUS, B; MANHEIMER, E. Acupuncture for migraine prophylaxis. Cochrane Database of Systematic Reviews (Online). 2009, čís. 1, s. CD001218. DOI 10.1002/14651858.CD001218.pub2. PMID 19160193. (anglicky)
- ↑ CHAIBI, Aleksander; TUCHIN, Peter J.; RUSSELL, Michael Bjørn. Manual therapies for migraine: A systematic review. The Journal of Headache and Pain. 2011, roč. 12, čís. 2, s. 127–33. DOI 10.1007/s10194-011-0296-6. PMID 21298314. (anglicky)
- ↑ BIANCHI, A; SALOMONE, S; CARACI, F; PIZZA, V. Vitamins & Hormones Volume 69. Vitamins and hormones. 2004, roč. 69, s. 297–312. ISBN 978-0-12-709869-2. DOI 10.1016/S0083-6729(04)69011-X. PMID 15196887. (anglicky)
- ↑ RIOS, Juanita; PASSE, Megan M. Evidence-Based Use of Botanicals, Minerals, and Vitamins in the Prophylactic Treatment of Migraines. Journal of the American Academy of Nurse Practitioners. 2004, roč. 16, čís. 6, s. 251–6. DOI 10.1111/j.1745-7599.2004.tb00447.x. PMID 15264611. (anglicky)
- ↑ HOLLAND, S, Silberstein, SD; Freitag, F; Dodick, DW; Argoff, C; Ashman, E; Quality Standards Subcommittee of the American Academy of Neurology and the American Headache, Society. Evidence-based guideline update: NSAIDs and other complementary treatments for episodic migraine prevention in adults: report of the Quality Standards Subcommittee of the American Academy of Neurology and the American Headache Society.. Neurology. 2012-04-24, roč. 78, čís. 17, s. 1346–53. PMID 22529203. (anglicky)
- ↑ NESTORIUC, Yvonne; MARTIN, Alexandra. Efficacy of biofeedback for migraine: A meta-analysis. Pain. 2007, roč. 128, čís. 1–2, s. 111–27. DOI 10.1016/j.pain.2006.09.007. PMID 17084028. (anglicky)
- ↑ NESTORIUC, Y; MARTIN, A; RIEF, W; ANDRASIK, F. Biofeedback treatment for headache disorders: A comprehensive efficacy review. Applied psychophysiology and biofeedback. 2008, roč. 33, čís. 3, s. 125–40. Dostupné online. DOI 10.1007/s10484-008-9060-3. PMID 18726688. (anglicky)
- ↑ SCHOENEN, J; ALLENA, M; MAGIS, D. Neurostimulation therapy in intractable headaches. Handbook of clinical neurology / edited by P.J. Vinken and G.W. Bruyn. 2010, roč. 97, s. 443–50. ISBN 9780444521392. DOI 10.1016/S0072-9752(10)97037-1. PMID 20816443. (anglicky)
- ↑ REED, KL; BLACK, SB; BANTA CJ, 2nd; WILL, KR. Combined occipital and supraorbital neurostimulation for the treatment of chronic migraine headaches: Initial experience. Cephalalgia. 2010, roč. 30, čís. 3, s. 260–71. DOI 10.1111/j.1468-2982.2009.01996.x. PMID 19732075. (anglicky)
- ↑ KUNG, TA, Guyuron, B, Cederna, PS. Migraine surgery: a plastic surgery solution for refractory migraine headache. Plastic and reconstructive surgery. 2011 Jan, roč. 127, čís. 1, s. 181–9. DOI 10.1097/PRS.0b013e3181f95a01. PMID 20871488. (anglicky)
- ↑ Rabbie R, Derry S, Moore RA, McQuay HJ. Ibuprofen with or without an antiemetic for acute migraine headaches in adults. Cochrane Database Syst Rev. 2010, roč. 10, čís. 10, s. CD008039. DOI 10.1002/14651858.CD008039.pub2. PMID 20927770. (anglicky)
- ↑ Derry S, Rabbie R, Moore RA. Diclofenac with or without an antiemetic for acute migraine headaches in adults. Cochrane Database Syst Rev. 2012, roč. 2, s. CD008783. DOI 10.1002/14651858.CD008783.pub2. PMID 22336852. (anglicky)
- ↑ Kirthi V, Derry S, Moore RA, McQuay HJ. Aspirin with or without an antiemetic for acute migraine headaches in adults. Cochrane Database Syst Rev. 2010, roč. 4, čís. 4, s. CD008041. DOI 10.1002/14651858.CD008041.pub2. PMID 20393963. (anglicky)
- ↑ Derry S, Moore RA, McQuay HJ. Paracetamol (acetaminophen) with or without an antiemetic for acute migraine headaches in adults. Cochrane Database Syst Rev. 2010, roč. 11, čís. 11, s. CD008040. DOI 10.1002/14651858.CD008040.pub2. PMID 21069700. (anglicky)
- ↑ Johnston MM, Rapoport AM. Triptans for the management of migraine. Drugs. August 2010, roč. 70, čís. 12, s. 1505–18. DOI 10.2165/11537990-000000000-00000. PMID 20687618. (anglicky)
- ↑ TEPPER STEWART J., S. J.; TEPPER, Deborah E. Breaking the cycle of medication overuse headache. Cleveland Clinic Journal of Medicine. April 2010, roč. 77, čís. 4, s. 236–42. Dostupné online. DOI 10.3949/ccjm.77a.09147. PMID 20360117. (anglicky)
- ↑ KELLEY, NE, Tepper, DE. Rescue therapy for acute migraine, part 1: triptans, dihydroergotamine, and magnesium.. Headache. 2012 Jan, roč. 52, čís. 1, s. 114–28. DOI 10.1111/j.1526-4610.2011.02062.x. PMID 22211870. (anglicky)
- ↑ AL.], ed. Jes Olesen, ... [et. The headaches.. 3. ed.. vyd. Philadelphia: Lippincott Williams & Wilkins, 2006. Dostupné online. ISBN 9780781754002. S. 516.
- ↑ a b MORREN, JA, Galvez-Jimenez, N. Where is dihydroergotamine mesylate in the changing landscape of migraine therapy?. Expert opinion on pharmacotherapy. 2010 Dec, roč. 11, čís. 18, s. 3085–93. DOI 10.1517/14656566.2010.533839. PMID 21080856. (anglicky)
- ↑ a b c ASHINA, Messoud. Migraine. New England Journal of Medicine. 2020-11-04. Dostupné online [cit. 2022-12-20]. DOI 10.1056/NEJMra1915327. (anglicky)
- ↑ Colman I; Friedman BW; Brown MD; INNES, G. D. Parenteral dexamethasone for acute severe migraine headache: meta-analysis of randomised controlled trials for preventing recurrence. BMJ. June 2008, roč. 336, čís. 7657, s. 1359–61. DOI 10.1136/bmj.39566.806725.BE. PMID 18541610. (anglicky)
- ↑ POSADZKI, P, Ernst, E. Spinal manipulations for the treatment of migraine: a systematic review of randomized clinical trials.. Cephalalgia : an international journal of headache. 2011 Jun, roč. 31, čís. 8, s. 964–70. DOI 10.1177/0333102411405226. PMID 21511952. (anglicky)
- ↑ YABLON, Lisa A.; MAUSKOP, Alexander. Magnesium in headache. Příprava vydání Robert Vink, Mihai Nechifor. Adelaide (AU): University of Adelaide Press Dostupné online. ISBN 978-0-9870730-5-1. PMID: 29920023.
- ↑ CHIU, Hsiao-Yean; YEH, Tu-Hsueh; HUANG, Yin-Cheng. Effects of Intravenous and Oral Magnesium on Reducing Migraine: A Meta-analysis of Randomized Controlled Trials. Pain Physician. 2016-01, roč. 19, čís. 1, s. E97–112. PMID: 26752497. Dostupné online [cit. 2022-12-20]. ISSN 2150-1149. PMID 26752497.
- ↑ VERONESE, Nicola; DEMURTAS, Jacopo; PESOLILLO, Gabriella. Magnesium and health outcomes: an umbrella review of systematic reviews and meta-analyses of observational and intervention studies. European Journal of Nutrition. 2020-02-01, roč. 59, čís. 1, s. 263–272. Dostupné online [cit. 2022-12-20]. ISSN 1436-6215. DOI 10.1007/s00394-019-01905-w. (anglicky)
- ↑ a b SCHÜRKS, M, Rist, PM; Shapiro, RE; Kurth, T. Migraine and mortality: a systematic review and meta-analysis.. Cephalalgia : an international journal of headache. 2011 Sep, roč. 31, čís. 12, s. 1301–14. DOI 10.1177/0333102411415879. PMID 21803936. (anglicky)
- ↑ a b c SCHÜRKS, M, Rist, PM; Bigal, ME; Buring, JE; Lipton, RB; Kurth, T. Migraine and cardiovascular disease: systematic review and meta-analysis.. BMJ (Clinical research ed.). 2009-10-27, roč. 339, s. b3914. PMID 19861375. (anglicky)
- ↑ KURTH, T, Chabriat, H; Bousser, MG. Migraine and stroke: a complex association with clinical implications.. Lancet neurology. 2012 Jan, roč. 11, čís. 1, s. 92–100. PMID 22172624. (anglicky)
- ↑ RIST, PM, Diener, HC; Kurth, T; Schürks, M. Migraine, migraine aura, and cervical artery dissection: a systematic review and meta-analysis.. Cephalalgia : an international journal of headache. 2011 Jun, roč. 31, čís. 8, s. 886–96. DOI 10.1177/0333102411401634. PMID 21511950. (anglicky)
- ↑ KURTH, T. The association of migraine with ischemic stroke.. Current neurology and neuroscience reports. 2010 Mar, roč. 10, čís. 2, s. 133–9. DOI 10.1007/s11910-010-0098-2. PMID 20425238. (anglicky)
- ↑ WEINBERGER, J. Stroke and migraine.. Current cardiology reports. 2007 Mar, roč. 9, čís. 1, s. 13–9. PMID 17362679. (anglicky)
- ↑ Wang SJ. Epidemiology of migraine and other types of headache in Asia. Curr Neurol Neurosci Rep. 2003, roč. 3, čís. 2, s. 104–8. DOI 10.1007/s11910-003-0060-7. PMID 12583837. (anglicky)
- ↑ NATOLI, JL, Manack, A; Dean, B; Butler, Q; Turkel, CC; Stovner, L; Lipton, RB. Global prevalence of chronic migraine: a systematic review.. Cephalalgia : an international journal of headache. 2010 May, roč. 30, čís. 5, s. 599–609. DOI 10.1111/j.1468-2982.2009.01941.x. PMID 19614702. (anglicky)
- ↑ a b HERSHEY, AD. Current approaches to the diagnosis and management of pediatric migraine.. Lancet neurology. 2010 Feb, roč. 9, čís. 2, s. 190–204. PMID 20129168. (anglicky)
- ↑ a b NAPPI, RE, Sances, G; Detaddei, S; Ornati, A; Chiovato, L; Polatti, F. Hormonal management of migraine at menopause.. Menopause international. 2009 Jun, roč. 15, čís. 2, s. 82–6. PMID 19465675. (anglicky)
- ↑ a b MILLER, Neil. Walsh and Hoyt's clinical neuro-ophthalmology.. 6th ed. vyd. Philadelphia, Pa.: Lippincott Williams & Wilkins, 2005. Dostupné online. ISBN 9780781748117. S. 1275.
- ↑ a b c d e BORSOOK, David. The migraine brain : imaging, structure, and function. New York: Oxford University Press, 2012. Dostupné online. ISBN 9780199754564. S. 3–11.
- ↑ a b WALDMAN, [edited by] Steven D. Pain management. 2. vyd. Philadelphia, PA: Elsevier/Saunders, 2011. Dostupné online. ISBN 9781437736038. S. 2122–2124.
- ↑ MAYS, eds. Margaret Cox, Simon. Human osteology : in archaeology and forensic science. Repr.. vyd. Cambridge [etc.]: Cambridge University Press, 2002. Dostupné online. ISBN 9780521691468. S. 345.
- ↑ COLEN, Chaim. Neurosurgery. [s.l.]: Colen Publishing, 2008. Dostupné online. ISBN 9781935345039. S. 1.
- ↑ DANIEL, Britt Talley. Migraine. Bloomington, IN: AuthorHouse, 2010. Dostupné online. ISBN 9781449069629. S. 101.
- ↑ a b TFELT-HANSEN, PC, Koehler, PJ. One hundred years of migraine research: major clinical and scientific observations from 1910 to 2010.. Headache. 2011 May, roč. 51, čís. 5, s. 752–78. PMID 21521208. (anglicky)
- ↑ a b c STOVNER, LJ, Andrée, C; Eurolight Steering, Committee. Impact of headache in Europe: a review for the Eurolight project.. The journal of headache and pain. 2008 Jun, roč. 9, čís. 3, s. 139–46. PMID 18418547. (anglicky)
- ↑ a b c MENNINI, FS, Gitto, L; Martelletti, P. Improving care through health economics analyses: cost of illness and headache.. The journal of headache and pain. 2008 Aug, roč. 9, čís. 4, s. 199–206. PMID 18604472. (anglicky)
- ↑ Tepper SJ, Stillman MJ. Clinical and preclinical rationale for CGRP-receptor antagonists in the treatment of migraine. Headache. September 2008, roč. 48, čís. 8, s. 1259–68. Dostupné online. DOI 10.1111/j.1526-4610.2008.01214.x. PMID 18808506. (anglicky)
- ↑ MERCK & CO., INC. SEC Annual Report, Fiscal Year Ending Dec 31, 2011 [PDF]. SEC, February 28, 2012 [cit. 2012-05-21]. S. 65. Dostupné v archivu pořízeném dne 2013-08-27.
- ↑ Position Emission Tomography Study of Brain CGRP Receptors After MK-0974 Administration (MK-0974-067 AM1)
Související články[editovat | editovat zdroj]
Externí odkazy[editovat | editovat zdroj]
 Obrázky, zvuky či videa k tématu migréna na Wikimedia Commons
Obrázky, zvuky či videa k tématu migréna na Wikimedia Commons  Slovníkové heslo migréna ve Wikislovníku
Slovníkové heslo migréna ve Wikislovníku

Přečtěte si prosím pokyny pro využití článků o zdravotnictví.
