Srdeční selhání
| srdeční selhání | |
|---|---|
 | |
| Klasifikace | |
| MKN-10 | I50 |
| Některá data mohou pocházet z datové položky. | |
Srdeční selhání je chorobný stav, při kterém je narušena čerpací funkce srdce, a toto tak není schopno zabezpečit dostatečný výdej krve k uspokojení potřeb organizmu. V závislosti na příčině může vznikat akutně nebo může být chronickým stavem, který se rozvíjí pozvolně.
Nejčastějšími příčinami tohoto stavu jsou ischemická choroba srdeční, chlopenní vady a kardiomyopatie.
Výraz srdeční selhání je někdy nesprávně používán pro stavy vedoucí k náhlé smrti jako infarkt myokardu nebo závažné arytmie, ale tyto pojmy nejsou rovnocenné.
Epidemiologie
Jde zejména o onemocnění vyššího věku. Průměrný věk pacientů se pohybuje kolem 75 let. Srdeční selhání je nejčastější příčinou hospitalizací u nemocných nad 65 let.[1] Roční mortalita se pohybuje kolem 10%[2] U mužů je výskyt srdečního selhání vyšší než u žen. Ženy po stanovení diagnózy přežívají déle.[3] Rizikové faktory jsou podobné jako u ischemické choroby srdeční, zejména kouření, vysoký krevní tlak, zvýšení hladiny krevního cholesterolu, cukrovka, ale také nadměrné požívání alkoholu, prodělané srdeční záněty (revmatická horečka, infekční endokarditida), syndrom spánkové apnoe a další.
Rozdělení srdečního selhání
Podle rychlosti vzniku
- chronické srdeční selhání – vzniká postupně v důsledku chronického srdečního onemocnění, např. u kardiomyopatií, chlopenních vad či chronické formy ischemické choroby srdeční nebo po překonání a stabilizaci stavu, který vedl k akutnímu selhání a u něhož i poté přetrvává různý stupeň poruchy čerpací funkce. Dlouhá doba trvání zde vede k uplatnění tzv. kompenzačních mechanizmů, které různými způsoby snaží o zvýšení srdečního výdeje. Jde o zbytnění (hypertrofii) srdeční svaloviny, rozšíření (dilataci) jednotlivých srdečních oddílů a uplatnění některých hormonálních látek, které vedou k zadržování vody v těle, zvýšení srdeční frekvence, vazokonstrikci – stažení cév a omezené prokrvení orgánů, které jsou "méně" důležité k přežití organizmu (jako ledviny, zažívací ústrojí, kosterní svaly), zatímco preferovaný je mozek. Těmito hormony jsou zejména angiotenzin, aldosteron a katecholaminy.
Chronické srdeční selhání u dosud stabilního pacienta se může náhle zhoršit (mluvíme o akutní dekompenzaci chronického srdečního selhání). K tomu může vést náhlé zhoršení samotné vyvolávající choroby nebo jiné doprovodné stavy jako srdeční arytmie, celkové infekce a další akutní nemoci, nadměrný přívod tekutin a soli a podobně.
- akutní srdeční selhání – vzniká u dosud (relativně) zdravého srdce v důsledku akutního stavu, který vede k poruše jeho funkce. Vzhledem k tomu, že zde málo času k uplatnění mechanizmů, které kompenzují snížení srdečního výdeje, je nástup příznaků rychlý a často dramatický.
Podle postiženého srdečního oddílu
Příznaky srdečního selhání se liší podle toho, zda je postižena levá část srdce, která pumpuje krev do celého organizmu (velkého krevního oběhu) či pravá část srdce, která vhání krev do plicního oběhu. Některé příčiny postihují srdce jako celek, pak se příznaky kombinují. Také u pokročilejšího selhání jde často kombinaci projevů z obou polovin srdce.
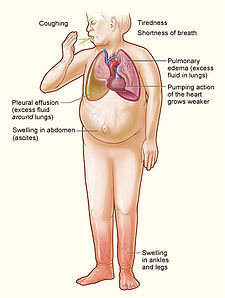
- levostranné srdeční selhání – hromadí se krev před postiženým oddílem, který není schopen ji čerpat dále. V tomto případě tedy v plicním řečišti. Vede to k postupnému hromadění tekutiny v plících – v prostorech mezi kapilárami a plicními sklípky až nakonec jsou zaplavovány samotné sklípky. Jde o životohrožující stav, označovaný jako otok plic – plicní edém. Hlavní projevem je proto dušnost – nejprve při větší námaze, později se zhoršováním stavu i při námaze malé, v noci v polože vleže až se rozvíjí dušnost klidová. Při akutním levostranném selhání je rozvoj dušnosti rychlý. Snižování srdečního výdeje vede ke snížení krevního tlaku a k omezenému prokrvení orgánů, což se projeví slabostí, nevýkonností, někdy tendencí ke kolapsům. Kompenzační mechanizmy (hypertrofie svaloviny, dilatace srdce) se uplatní zejména na levostranných srdečních oddílech, s postupem selhání je ale přetěžována i pravá komora, která je nucena vhánět krev do přeplněných plicních cév pod vyšším tlakem, takže časem začne selhávat i pravá polovina.
- pravostranné srdeční selhání – krev se zde hromadí před pravou polovinou srdce. Vzhledem k velké kapacitě řečiště v celém těle dochází nejdříve jen ke zvyšování hmotnosti, posléze k tvorbě otoků, a to nejdříve v částech těla, které jsou umístěny nejníže a kde je tedy nejvyšší hydrostatický tlak. Typicky jde o otoky dolních končetin, postupně jdoucí nahoru, otok podbřišku, v krajním případě až otok celého těla (anasarka). Překrvení jater a zažívacího traktu vede k nechutenství a bolestem v pravém podžebří.
Podle mechanismu postižení srdeční činnosti
- systolické srdeční selhání – srdeční komora není schopna dostatečně se stahovat a vypudit potřebné množství krve, většinou vede k jejímu postupnému rozšíření (dilataci)
- diastolické srdeční selhání – srdeční komora není schopna se v diastole dostatečně uvolnit a naplnit krví, většinou jde o srdeční komoru nerozšířenou, zbytnělou (hypertrofickou)
Klasifikace stupně srdečního selhání
Nejčastěji se používá systém podle New York Heart Association (zkratka NYHA), klasifikace je čtyřstupňová:
- NYHA I – nemocný nemá potíže ani při námaze, nacházíme ale abnormální výsledky testů (např. echokardiografie, některé laboratorní ukazatele)
- NYHA II – nemocný nemá potíže při mírné běžné námaze, větší námaha mu ale problémy činí
- NYHA IIII – nemocný má potíže i při mírné námaze, v klidu je ale bez potíží
- NYHA IV – nemocný má potíže i v klidu
Příčiny srdečního selhání
V italském registru kolem 6200 nemocných byly jednotlivé příčiny chronického srdečního selhání zastoupeny následovně:
- ischemická choroba srdeční 40%
- kardiomyopatie 32%
- chlopenní vady 12%
- hypertenze 11%
- ostatní 5%
Vzácnými příčinami jsou virová myokarditida, vrozené srdeční vady, infekce HIV, systémové nemoci pojiva zejména systémový lupus erytematodes, infiltrace srdce při amyloidóze, dlouhodobě probíhající srdeční arytmie a další.
K akutnímu srdečnímu selhání vede např. rozsáhlejší infarkt myokardu nebo jeho komplikace (odtržení papilárního svalu či šlašinky, protržení mezikomorové přepážky), myokarditida, infekční endokarditida, dekompenzace hypertenze, srdeční arytmie, ale také celková onemocnění jako sepse, nadměrná činnost štítné žlázy, selhání ledvin.
Pravostranné srdeční selhání je časté u nemocných s chronickými plicními nemocemi (např. chronická obstrukční plicní nemoc, plicní fibrózy, při plicní embolii).
Příznaky srdečního selhání

Nejčastějšími příznaky jsou dušnost (v široké škále intenzity – od dušnosti pozorované při větší námaze až po těžkou dušnost v klidu při plicním edému), nevýkonnost, zvýšená únavnost, celková slabost či točení hlavy, častější noční močení v důsledku zvýšeného prokrvení ledvin vleže (nykturie), chladné končetiny při jejich sníženém prokrvení.
Pravostranné selhání se projeví vzestupem hmotnosti, otoky dolních končetin, bolestmi v pravém podžebří (tlak zvětšených překrvených jater), nechutenstvím (překrvení zažívacího traktu), zvýšenou náplní krčních žil, cyanózou, v těžkém případě až otokem podkoží na většině těla.
Častým doprovodným projevem srdečního selhání jsou srdeční arytmie, proto nemocný může pociťovat bušení srdce (palpitace) nebo mít epizody náhlé ztráty vědomí (synkopy). Závažná arytmie může být příčinou úmrtí. Mohou se také vyskytovat projevy základní nemoci (například bolesti na hrudi při námaze u nemocného s ischemickou chorobou srdeční).
Diagnostika
Základem je klinické lékařské vyšetření. Při poslechu plic jsou během nádechu slyšet typické zvuky označované jako chrůpky či chropy. Dýchání může být nad dolními částmi plic oslabené, můžeme zjišťovat rychlejší srdeční frekvenci, abnormální srdeční ozvy, otoky níže položených částí těla, cyanózu (tedy nafialovělé zbarvení) rtů či prstů, zvětšení jater a další známky.

Známky městnání v plicním oběhu se ověří podle rentgenového snímku plic a srdce. Ten prokazuje obvykle rozšíření srdce (nemusí však být přítomno) a známky městnání v plících či obraz plicního edému. Možnou známkou je také tekutina v pohrudniční dutině (fluidothorax), častěji kolem pravé plíce. Rentgenové známky městnání v plících však u kompenzovaného nemocného nebývají přítomny.
Elektrokardiografie (EKG) může být přínosná zejména u akutního selhání. Může ukázat známky srdečního infarktu či ischémie nebo srdeční arytmie. Normální EKG křivka činí diagnózu srdečního selhání málo pravděpodobnou.[4]
Pomocný význam v diagnostice mají některé laboratorní hodnoty zjišťované z krve, zejména typicky zvýšené hladiny natriuretického peptidu B (BNP). Při podezření na srdeční infarkt pak bývají užitečné hladiny srdečních markerů (zejména troponinu). Jinak slouží krevní testy zejména k posouzení vlivů, které srdeční selhání mohou zhoršovat (chudokrevnost, známky selhání ledvin, změny hladin krevních minerálů, známky zánětu, hormony štítné žlázy).
Hlavním vyšetřením, které prokáže poruchu srdeční funkce a zejména její bližší hodnocení je echokardiografie, tedy ultrazvukové vyšetření srdce. Umožní rozlišit mezi poruchou diastolickou (plnění srdce) a systolickou (vypuzování krve), zhodnotí stažlivost (kontraktilitu) srdce jako celku a jeho jednotlivých stěn, tloušťku stěn, funkci chlopní, zobrazí případnou tekutinu v osrdečníku. Srdeční selhání totiž není choroba, ale jen soubor příznaků, u nichž je vždy nutno přesně stanovit příčinu a tuto léčit. Právě echokardiografie nejkomplexněji zhodnotí funkci jednotlivých srdečních struktur.
Vzhledem k tomu, že nejčastější příčinou srdečního selhání je ischemická choroba srdeční, tedy postižení věnčitých tepen aterosklerózou, je součástí vyšetření i zobrazení věnčitých tepen po jejich katetrizaci – koronarografie. Ta umožňuje nejen zobrazit stav těchto tepen zásobujících srdeční sval, ale také v řadě případů provedením angioplastiky vyřešit zúžené místo a zlepšit zásobení srdce krví a tím i jeho funkci.
Zátěžové vyšetření (většinou bicyklová ergometrie) umožní zjistit pracovní toleranci nemocného a stanovit přesněji tíži srdečního selhání.
Na základě těchto vyšetření se pak přistupuje ke speciálnějším vyšetřením s cílem blíže objasnit srdeční poruchu.
Kritéria pro diagnózu srdečního selhání
Existuje několik systémů, podle kterých se stanovuje diagnóza srdečního selhání. Mezi nejobvyklejší patří Framinghamská kritéria, stanovena na podkladě dat z velké Framinghamské studie. V praxi je ale využívání těchto systémů jen omezené. Dle Framinghamských kritérií se diagnóza srdečního selhání stanovuje při současném výskytu dvou hlavních kritérií nebo jednoho hlavního a dvou vedlejších kritérií.
Hlavní kritéria
- zvětšení srdce na rentgenu (kardiomegalie)
- srdeční cval (slyšitelná třetí ozva)
- plicní otok
- záchvatovitá noční dušnost
- slyšitelné chrůpky při poslechu plic
- tlak krve v pravé předsíni nad 16 cm H2O
- rozšíření krčních žil
- pozitivní hepatojugulární reflux (tlak na oblast jater vede k vzestupu náplně krčních žil)
- ztráta hmotnosti o minimálně 4,5 kg během pěti dní léčby
Vedlejší kritéria
- tachykardie nad 120 tepů za minutu
- noční kašel
- dušnost při běžné námaze
- tekutina (výpotek) v pohrudniční dutině
- pokles vitální kapacity plic o jednu třetinu oproti maximálně zaznamenané hodnotě
- zvětšení jater
- oboustranné otoky kolem kotníků
V praxi se za důležité pro diagnózu srdečního selhání považují typické projevy, nález na echokardiografii a příznivý efekt nasazené léčby.
Léčba
Léčba chronického srdečního selhání
Léčba se má vždy odvíjet od příčiny srdečního selhání s cílem ovlivnit příznivě základní onemocnění. Vždy to však možné není. Základem léčby srdečního selhání je podávání ACE inhibitorů, tedy léků snižujících aktivitu angiotenzinu. Bylo u nich ve velkých studií prokázáno, že prodlužují život nemocných a zlepšují jeho kvalitu.[5][6] Léčba se zahajuje malou dávkou, která se postupně zvyšuje. Léky snižují tlak, což může být u mnoha pacientů problematické, protože u srdečního selhání bývá krevní tlak často snížen. Pak se ponechává nejvyšší ještě tolerovaná dávka. Nutno je také hlídat funkci ledvin a hladiny draslíku.
Druhou skupinou léků, u níž bylo prokázáno prodloužení přežití nemocných, jsou blokátory beta adrenergních receptorů, které snižují nadměrnou stimulaci srdce katecholaminy. Ta je z dlouhodobého hlediska nežádoucí. Také zde je nutno začít s nízkými dávkami a jen velmi pozvolna je zvyšovat.
Dalšími užívanými léky s příznivým efektem na dlouhodobý průběh nemoci jsou sartany (blokátory angiotenzinového receptoru) a antagonisté aldosteronu. Pokud mají nemocní tendenci zadržovat v těle vodu, podávají se diuretika, která zvyšují vylučování sodíku a vody ledvinami.
Specifická léčba podle příčiny může zahrnovat například:
- angioplastiku či srdeční by-pass u ischemické choroby srdeční
- plastiku či náhradu chlopně u chlopenních vad
- léčbu poruch štítné žlázy (thyreotoxikózy, hypothyreózy)
Současně je nutné léčit doprovázející poruchy, které funkci srdce zhoršují, například srdeční arytmie pomocí léků či kardiostimulace v případě pomalého rytmu, úprava anémie, selhání ledvin a podobně.
Důležitá jsou režimová a dietní opatření – přiměřený pohybový režim, dieta s omezením sodíku (vysoký přísun soli podporuje zadržování vody v těle), dieta s omezením tuků i pacientů s ischemickou chorobou srdce, redukce hmotnosti u obézních pacientů, nekouření, umírněná spotřeba alkoholu.[7]
Z dalších metod se u části pacientů s těžkým srdečním selháním, u nichž nacházíme poruchu vedení srdečních vzruchu převodním systémem srdečním, uplatní tzv. resynchronizační terapie. Jedná se o nemocné s blokádou levého raménka Tawarova nebo podobnými poruchami vedení vzruchu, které se na srdci projeví opožďováním stahu jedné srdeční komory oproti druhé. Zavedením více elektrod do jednotlivých srdečních oddílů lze tyto ve vhodných časových intervalech stimulovat, což vede k synchronizaci stahu srdečních komor a ke zlepšení čerpací funkce. U pacientů s rizikem náhlé srdeční smrti (zejména u kardiomyopatií či těžké ischemické choroby srdeční s výskytem komorových arytmií) se zavádí implantabilní kardioverter-defibrilátor ke snížení rizika život ohrožujících tzv. maligních arytmií.
Krajním řešením, které je ale dnes běžnou léčbou, je transplantace srdce. Omezující je počet dárců, někdy další doprovodné nemoci, které transplantaci u některých osob nedovolí.
Zkouší se také alternativní techniky jako kardiomyoplastika, levokomorové podpory a náhrady, katetrizační techniky s implantací myocytů a podobně. Jejich dostupnost a zkušenosti s nimi jsou ale velmi omezené.[8]
U akutního srdečního selhání a dekompenzace srdečního selhání je důležité podat diuretika k vyloučení přebytečné zadržované vody, pokud jsou přítomny otoky, léky k rozšíření cév (vazodilatancia), kyslík, v případě neklidu či velké dušnosti léky ke zklidnění pacienta, krátkodobě léky zvyšující srdeční výkon (tyto však z dlouhodobého hlediska nejsou výhodné, neboť vedou k „vyčerpání“). Zejména je důležité řešit základní příčinu (např. srdeční infarkt, arytmie..) a další doprovodné stavy, které srdeční onemocnění zhoršují. Pacient je léčen na jednotce intenzivní péče, v případě potřeby umožňující náhradu základních porušených životních funkcí jako umělou plicní ventilaci, mechanickou podporu krevního oběhu, mimotělní oběh s oxygenátorem ECMO (který je však omezeně dostupný), případně provedení transplantace srdce.[9]
EECP terapie
EECP terapie je klinicky úspěšná a úřadem FDA schválená ambulantní neinvazivní léčba pro pacienty s anginou pectoris a srdečním selháním. Klinické studie ukazují zlepšení kvality života pacientů, zvýšení tolerance zátěže, snížení nebo vymizení anginózních symptomů a užívaní medikamentů. EECP je vhodná zejména pro pacienty s refrakterní anginou, kde se symptomy anginy vracejí i po farmakologické léčbě, případně u pacientů, který nejsou kandidáti na invazivní zákrok jako bypass, angioplastika, nebo stent. EECP není vhodná pro pacienty s dekompenzovaným srdečním selháním.
Prognóza
Podle velké Framinghamské studie umírá do pěti let od diagnózy srdečního selhání 60% nemocných, do jednoho roku 17%. Dle novějších studií se tato čísla jeví nižší. Na zlepšení se podílí pokroky v léčbě.[10]. K odhadu prognózy mohou pomoci některé laboratorní ukazatele, krevní tlak, tolerance námahy při zátěžovém vyšetření. Stanovení prognózy je důležité zejména při načasování transplantace srdce. V běžné praxi lze prognózu odhadnout podle závažnosti srdečního selhání podle klasifikace NYHA. Jednoroční mortalita se skupině NYHA I je 5%, ve skupině IV až 40%.[4]
Odkazy
Reference
V tomto článku byl použit překlad textu z článku Heart failure na anglické Wikipedii.
- ↑ Krumholz HM, Chen YT, Wang Y, Vaccarino V, Radford MJ, Horwitz RI. Predictors of readmission among elderly survivors of admission with heart failure. Am. Heart J.. 2000, s. 72–7. DOI 10.1016/S0002-8703(00)90311-9. PMID 10618565.
- ↑ Neubauer S. The failing heart — an engine out of fuel. N Engl J Med. 2007, s. 1140–51. DOI 10.1056/NEJMra063052. PMID 17360992.
- ↑ Strömberg A, Mårtensson J. Gender differences in patients with heart failure. Eur. J. Cardiovasc. Nurs.. 2003, s. 7–18. DOI 10.1016/S1474-5151(03)00002-1. PMID 14622644.
- ↑ a b Chronické selhání srdce. www.svl.cz [online]. [cit. 2013-04-30]. Dostupné v archivu pořízeném dne 2013-04-30.
- ↑ ">The CONSENSUS Trial Study Group. Effects of enalapril on mortality in severe congestive heart failure. Results of the Cooperative North Scandinavian Enalapril Survival Study (CONSENSUS). N Engl J Med.. 1987, s. 1429–35. DOI 10.1056/NEJM198706043162301. PMID 2883575.
- ↑ ">The SOLVD Investigators. Effect of enalapril on survival in patients with reduced left ventricular ejection fractions and congestive heart failure. N Engl J Med. 1991, s. 293–302. DOI 10.1056/NEJM199108013250501. PMID 2057034.
- ↑ http://www.hledamzdravi.cz/clanek/508-lecebne-moznosti-srdecniho-selhani
- ↑ [1]
- ↑ Archivovaná kopie. www.homolka.cz [online]. [cit. 2012-10-15]. Dostupné v archivu pořízeném dne 2013-06-06.
- ↑ http://www.kardiologickarevue.cz/kardiologicka-revue-clanek/je-prognoza-nemocnych-s-chronickym-srdecnim-selhanim-stale-tak-spatna-34899?confirm_rules=1
Související články
Externí odkazy
 Obrázky, zvuky či videa k tématu srdeční selhání na Wikimedia Commons
Obrázky, zvuky či videa k tématu srdeční selhání na Wikimedia Commons

Přečtěte si prosím pokyny pro využití článků o zdravotnictví.
