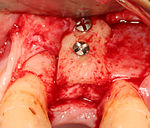
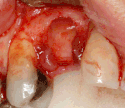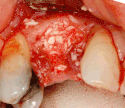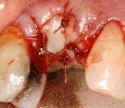
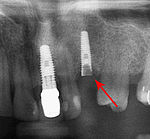
Zubní implantát
| Zubní implantát | |
|---|---|
 Titanový zubní implantát s nasazenou korunkou, který se používá k náhradě jednoho zubu. | |
| Kódy | |
| MeSH | D003757 |
| Další informace | |
| Odbornost | zubní chirurgie |

Zubní implantát je chirurgická součástka, která se napojuje na kost čelisti nebo lebky, aby nesla zubní náhradu jako je korunka, můstek, zubní protéza nebo obličejová protéza, nebo aby sloužila jako ortodontická kotva. Základem moderních zubních implantátů je biologický proces zvaný vhojení do kosti (oseointegrace), při kterém materiály jako titan nebo zirkonia vytvářejí těsnou vazbu s kostí. Nejprve se implantát umístí tak, aby se dobře vhojil do kosti, a poté se nasadí zubní náhrada. Než se k implantátu připevní zubní náhrada (zubní korunka, můstek nebo zubní protéza) nebo se umístí pilíř (abutment), který bude držet zubní náhradu/korunku, je zapotřebí různě dlouhá doba hojení, aby došlo k vhojení.
Úspěch nebo neúspěch implantace závisí na zdravotním stavu osoby, která je léčena, na lécích, které ovlivňují šanci na vhojení, a na stavu tkání v ústech. Posuzuje se také míra zatížení, která bude na implantát a fixací působit při běžné činnosti. Plánování polohy a počtu implantátů je klíčové pro dlouhodobé zdraví protézy, protože biomechanické síly vznikající při žvýkání mohou být značné. Poloha implantátů se určuje podle polohy a úhlu sousedních zubů, pomocí laboratorních simulací nebo pomocí výpočetní tomografie se simulacemi CAD/CAM a chirurgických pomůcek zvaných stenty. Předpokladem dlouhodobého úspěchu vhojení zubních implantátů je zdravá kost a dáseň. Protože obojí může po extrakci zubu atrofovat, jsou někdy nutné předprotetické zákroky, jako jsou sinus lift nebo dásňové štěpy, aby se znovu vytvořila ideální kost a dáseň.
Konečná zubní náhrada může být buď fixní, kdy člověk nemůže zubní náhradu nebo zuby vyjmout z úst, nebo snímatelná, kdy lze náhradu vyjmout. V každém případě je k upevňovacímu prvku implantátu připojen pilíř (abutment). V případě fixní protézy se korunka, můstek nebo zubní náhrada připevní k pilíři buď pomocí (samořezných) vrutů nebo pomocí zubního cementu. Pokud je protéza snímatelná, je do protézy umístěn odpovídající nástavec, aby bylo možné obě části upevnit dohromady.
Rizika a komplikace spojené s léčbou pomocí implantátů se dělí na ty, které se objevují během zákroku (např. nadměrné krvácení nebo poranění nervů), na ty, které se objevují během prvních šesti měsíců (např. infekce a selhání vhojení), a na ty, které se objevují za dlouhou dobu (např. periimplantitida a mechanické poruchy). V přítomnosti zdravých tkání může mít dobře integrovaný implantát s vhodnou biomechanickou zátěží 5letou pozitivní míru přežití 93 až 98 %[1][2][3] a 10-15letou životnost zubní protézy.[4] Dlouhodobé studie ukazují 16-20letou úspěšnost (implantáty přežívají bez komplikací nebo revizí) mezi 52 a 76 %, přičemž komplikace se vyskytují až ve 48 % případů.[5][6]
Lékařské využití
[editovat | editovat zdroj]Zubní implantáty se primárně používají jako podpěra zubních náhrad (tj. umělých zubů). Moderní zubní implantáty využívají vhojení (oseointegraci), biologický proces, při kterém kost pevně přilne k povrchu specifických materiálů, jako je titan a některé keramické materiály. Integrace implantátu a kosti může udržet fyzickou zátěž po desítky let bez selhání.[7]
Zubní implantáty se používají stále častěji, např. ve Spojených státech amerických jejich počet vzrostl z 0,7 % pacientů, kterým chyběl alespoň jeden zub (1999-2000), na 5,7 % (2015-2016) a předpokládá se, že v roce 2026 dosáhne 26 %.[8] Implantáty se používají k náhradě chybějících jednotlivých zubů (náhrada jednoho zubu), náhradě více zubů nebo k obnově bezzubých zubních oblouků (fixní můstek na implantátu, implantátem držená protéza).[9] Je třeba zdůraznit, že existují i alternativní způsoby léčby ztráty zubů.
Dentální implantáty se používají také v ortodoncii k zajištění kotvení (ortodontické miniimplantáty).
Rozvíjející se oblastí je použití implantátů k upevnění obturátorů (snímatelné protézy používané k vyplnění prostoru mezi ústní a čelistní nebo nosní dutinou).[9] Obličejové protézy používané ke korekci deformit obličeje (např. v důsledku léčby rakoviny nebo úrazů) mohou využívat připojení k implantátům umístěným v obličejových kostech.[10] V závislosti na situaci může být implantát použit k upevnění pevné nebo snímatelné protézy, která nahrazuje část obličeje.[11]
Náhrada jednoho zubu implantátem
[editovat | editovat zdroj]Jednotlivé zubní náhrady jsou samostatné volně stojící jednotky, které nejsou spojeny s jinými zuby nebo implantáty a slouží k náhradě chybějících jednotlivých zubů.[9] Při náhradě jednotlivých zubů se nejprve upevní piliř k implantátu pomocí abutmentového vrutu. Korunka (zubní náhrada) je pak k pilíři připojena pomocí zubního cementu, malého vrutu nebo je s pilířem spojena jako jeden kus během zhotovení.[12] Stejným způsobem lze zubní implantáty stejným způsobem použít k uchování zubní náhrady s více zuby buď ve formě pevného můstku nebo snímatelné zubní protézy.
Existují jen omezené důkazy o tom, že jednotlivé korunky nesené implantáty mají dlouhodobě lepší výsledky než pevné částečné zubní náhrady (FPD). Nicméně s ohledem na příznivý poměr nákladů a přínosů a vysokou míru přežití implantátů je zubní implantace strategií první volby pro náhradu jednoho zubu. Implantáty zachovávají integritu zubů přilehlých k bezzubé oblasti a bylo prokázáno, že léčba pomocí zubních implantátů je při náhradě jednoho chybějícího zubu méně nákladná a časově efektivnější než FPD s podporou zubů. Hlavní nevýhodou zubních implantátů je nutnost chirurgického zákroku.[13]
Fixní můstek s implantátem nebo můstek s implantátem
[editovat | editovat zdroj]Můstek podepřený implantátem (nebo fixní zubní náhrada) je skupina zubů upevněných na zubních implantátech, takže uživatel nemůže protézu sundat. Jsou podobné běžným můstkům s tím rozdílem, že protéza je podepřena a upevněna jedním nebo více implantáty namísto přirozených zubů. Můstky se obvykle připojují k více než jednomu implantátu a mohou se také připojovat k zubům jako kotevní body. Obvykle počet zubů převyšuje počet kotevních bodů, přičemž zuby, které jsou přímo nad implantáty, se označují jako pilíře a zuby mezi pilíři se označují jako mezičleny. Můstky podporované implantáty se připevňují k pilířům stejným způsobem jako náhrada jednoho zubu implantátem. Fixní můstek může nahradit i pouhé dva zuby (známý také jako fixní částečná zubní náhrada) a může se rozšířit a nahradit celý zubní oblouk (známý také jako fixní úplná zubní náhrada). V obou případech se o protéze říká, že je fixní, protože ji nositel nemůže sundat.[12]
Implantátem držená protéza
[editovat | editovat zdroj]Snímatelná zubní protéza s implantáty (také implantáty podporovaná protéza[14]) je odnímatelná náhrada, která nahrazuje zuby pomocí implantátů ke zlepšení podpory, retence a stability. Nejčastěji se jedná o kompletní zubní náhrady (na rozdíl od částečných), které se používají k obnově bezzubých zubních oblouků.[9] Zubní náhradu lze odpojit od implantátových opor tlakem prstu nositele.
Ortodontické miniimplantáty (TAD)
[editovat | editovat zdroj]Dentální implantáty se používají u ortodontických pacientů jako náhrada chybějících zubů (jak je uvedeno výše) nebo jako dočasné kotevní zařízení (TAD), které usnadňuje ortodontický pohyb tím, že poskytuje další kotevní bod.[13][15] Aby se zuby mohly pohybovat, musí na ně působit síla ve směru požadovaného pohybu. Síla stimuluje buňky v parodontálním vazivu k remodelaci kosti, která odebírá kost ve směru pohybu zubu a přidává ji do vzniklého prostoru. K vytvoření síly na zub je zapotřebí kotevní bod (něco, co se nepohne). Protože implantáty nemají periodontální vaz a při působení tahu nedojde ke stimulaci remodelace kosti, jsou ideálním kotevním bodem v ortodoncii. Implantáty určené pro ortodontický pohyb jsou obvykle malé a plně se neosseointegrují, což umožňuje jejich snadné odstranění po léčbě.[16] Jsou indikovány při potřebě zkrátit dobu léčby nebo jako alternativa k extraorálnímu ukotvení. Miniimplantáty se často umisťují mezi kořeny zubů, ale mohou být umístěny i na patře úst. Jsou pak připojeny k fixnímu aparátu, který pomáhá pohybovat zuby.
Implantáty malého průměru (miniimplantáty)
[editovat | editovat zdroj]Zavedení implantátů malého průměru poskytlo zubním lékařům možnost poskytnout bezzubým a částečně bezzubým pacientům okamžitě funkční přechodné náhrady, zatímco se zhotovují definitivní náhrady. Bylo provedeno mnoho klinických studií o úspěšnosti dlouhodobého používání těchto implantátů. Na základě výsledků mnoha studií vykazují malé zubní implantáty vynikající míru přežití v krátkodobém až střednědobém horizontu (3-5 let). Na základě dostupných poznatků se zdají být rozumnou alternativní léčebnou metodou k udržení dolní čelisti kompletními náhradami.[17]
Složení
[editovat | editovat zdroj]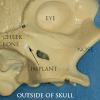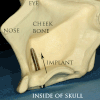
Typický konvenční implantát se skládá z titanového šroubu (připomínajícího kořen zubu) se zdrsněným nebo hladkým povrchem.Většina zubních implantátů je vyrobena z komerčně čistého titanu, který je k dispozici ve čtyřech stupních podle množství obsaženého uhlíku, dusíku, kyslíku a železa.[18] Nejčastěji se pro výrobu implantátů používá za studena tvrzený titan CP4 (maximální limity nečistot N ,05 %, C ,10 %, H ,015 %, Fe ,50 % a O ,40 %). Titan třídy 5, Titanium 6AL-4V (označující slitinu titanu obsahující 6 procent hliníku a 4 procenta slitiny vanadu) je o něco tvrdší než CP4 a v průmyslu se používá především pro abutmentové šrouby a pilíře.[19] Většina moderních zubních implantátů má také texturovaný povrch (leptáním, anodickou oxidací nebo tryskáním různými médii), aby se zvýšila plocha povrchu a šance na vhojení implantátu.[20] Pokud titan nebo slitina titanu obsahuje více než 85 % titanu, vytvoří titan-biokompatibilní povrchovou vrstvu oxidu titaničitého nebo fazetku, která obklopuje ostatní kovy a zabraňuje jejich kontaktu s kostí.[21]
Keramické implantáty (na bázi oxidu zirkoničitého ) existují v jednodílných (kombinující šroub a pilíř) nebo dvoudílných systémech - pilíř je buď cementovaný, nebo šroubovaný - a mohly by snížit riziko vzniku periimplantátových onemocnění, ale chybí dlouhodobé údaje o míře úspěšnosti.[22]
Technika
[editovat | editovat zdroj]Plánování
[editovat | editovat zdroj]


Všeobecné úvahy
[editovat | editovat zdroj]Plánování zubních implantátů se zaměřuje na celkový zdravotní stav pacienta, lokální zdravotní stav sliznice a čelistí a tvar, velikost a postavení kostí čelistí, sousedních a protilehlých zubů. Existuje jen málo zdravotních předpokladů, které absolutně vylučují zavedení implantátů, ačkoli existují určité stavy, které mohou zvyšovat riziko selhání. Osoby se špatnou ústní hygienou, silní kuřáci a diabetici jsou více ohroženi variantou onemocnění dásní, která postihuje implantáty a nazývá se periimplantitida, která zvyšuje pravděpodobnost dlouhodobého selhání. Dlouhodobé užívání steroidů, osteoporóza a další onemocnění, která ovlivňují kosti, mohou zvýšit riziko předčasného selhání implantátů.[12]:s.199
Bylo naznačeno, že radioterapie může negativně ovlivnit přežití implantátů.[23] Nicméně systémová studie z roku 2016 dospěla k závěru, že zubní implantáty instalované v ozářené oblasti dutiny ústní mohou mít vysokou míru přežití za předpokladu, že pacient dodržuje opatření ústní hygieny a pravidelné kontroly, aby se zabránilo komplikacím.[24]
Biomechanické úvahy
[editovat | editovat zdroj]Dlouhodobý úspěch implantátů je částečně dán silami, které musí unést. Jelikož implantáty nemají parodontální vaz, není při kousání cítit tlak, takže vytvářené síly jsou vyšší. Aby se to vyrovnalo, musí umístění implantátů rovnoměrně rozložit síly na celou protézu, kterou podporují.[25]:s.15-39 Koncentrované síly mohou vést ke zlomenině můstku, komponent implantátu nebo ke ztrátě kosti přiléhající k implantátu.[26] Konečné umístění implantátů vychází jak z biologických (typ kosti, vitální struktury, zdraví), tak z mechanických faktorů. Implantáty umístěné do silnější a pevnější kosti, jaká se nachází v přední části dolní čelisti, mají nižší míru selhání než implantáty umístěné do kosti s nižší hustotou, například do zadní části horní čelisti. Lidé, kteří skřípou zuby, také zvyšují sílu působící na implantáty a zvyšují pravděpodobnost jejich selhání.[12]:s.201-208
Konstrukce implantátů musí počítat s celoživotním používáním v ústech člověka. Regulační orgány a průmysl zubních implantátů vytvořily řadu testů ke stanovení dlouhodobé mechanické spolehlivosti implantátů v ústech člověka, kdy je implantát opakovaně zasahován rostoucími silami (podobnými velikosti jako při kousání), dokud neselže.[27]
Pokud je potřeba přesnější plán nad rámec klinického úsudku, zhotoví zubní lékař před operací akrylové vodítko (tzv. stent), které slouží jako vodítko pro optimální umístění implantátu. Stále častěji se zubní lékaři rozhodují pro výpočetní tomografii čelistí a případných stávajících zubních náhrad a poté plánují operaci v CAD/CAM softwaru. Stent pak lze vyrobit pomocí stereolitografie po počítačovém naplánování z výpočetní tomografie. Použití tomografie ve složitých případech také pomáhá chirurgovi identifikovat a vyhnout se životně důležitým strukturám, jako je dolní alveolární nerv a sinus.[28][29]:s.1199
Bisfosfonáty
[editovat | editovat zdroj]Používání přípravků na stavbu kostí, jako jsou bisfosfonáty a anti-RANKL léky, vyžaduje u implantátů zvláštní pozornost, protože jsou spojovány s onemocněním zvaným Léková osteonekróza čelisti (MRONJ). Tyto léky mění kostní obrat, což se považuje za riziko odumírání kosti u osob, které podstoupí menší chirurgický zákrok v dutině ústní. Při běžných dávkách (například těch, které se používají k běžné léčbě osteoporózy) přetrvávají účinky léků měsíce nebo roky, ale riziko se zdá být velmi nízké. Kvůli této dvojkolejnosti panuje v komunitě zubních lékařů nejistota ohledně toho, jak nejlépe zvládnout riziko MRONJ při zavádění implantátů. Ve stanovisku Americké asociace ústních a čelistních chirurgů z roku 2009 se hovoří o tom, že riziko MRONJ při perorální léčbě nízkými dávkami (nebo injekcemi s pomalým uvolňováním) se pohybuje mezi 0,01 a 0,06 % při jakémkoli zákroku prováděném na čelistech (implantát, extrakce atd.). Riziko je vyšší u intravenózní terapie, zákroků na dolní čelisti, u osob s jinými zdravotními problémy, u osob užívajících steroidy, u osob užívajících silnější bisfosfonáty a u osob, které lék užívají déle než tři roky. V pozičním dokumentu se nedoporučuje zavádět implantáty u osob, které užívají vysoké dávky nebo vysokou frekvenci intravenózní léčby při léčbě rakoviny. Jinak lze implantáty obecně umístit[30] a zdá se, že používání bisfosfonátů nemá vliv na přežití implantátů.[31]
Hlavní chirurgické postupy
[editovat | editovat zdroj]Zavedení implantátu
[editovat | editovat zdroj]Většina implantátových systémů má pět základních kroků pro zavádění každého implantátu:[12]:s.214–221
- Odsazení měkkých tkání: Nad hřebenem kosti se provede řez, kterým se silnější přiléhající dáseň rozdělí zhruba na polovinu, takže konečný implantát bude mít kolem sebe silný pás tkáně. Okraje tkáně, z nichž každý se označuje jako lalok, se odsunou, aby se odkryla kost. Zákrok bez laloku je alternativní technika, při níž se pro umístění implantátu místo zvedání laloků odstraní malý úlomek tkáně (o průměru implantátu).
- Vrtání při vysoké rychlosti: Po odsazení měkké tkáně a s použitím chirurgického vodítka nebo stentu se podle potřeby umístí pilotní otvory, a to přesnými vrtáky s vysoce regulovanou rychlostí, aby se zabránilo spálení nebo tlakové nekróze kosti.
- Vrtání při nízké rychlosti: Pilotní otvor se rozšiřuje pomocí postupně se rozšiřujících vrtáků (obvykle tři až sedm po sobě jdoucích vrtacích kroků v závislosti na šířce a délce implantátu). Dbá se na to, aby nedošlo k poškození osteoblastu nebo kostních buněk přehřátím. Chladicí fyziologický roztok nebo vodní sprej udržuje nízkou teplotu.
- Umístění implantátu: Šroub implantátu je zaveden, může být buď samořezný,[29]:s.100–102 nebo se analogicky naklepe do připraveného místa . Poté se zašroubuje na místo momentovým klíčem[32] s přesným krouticím momentem, aby nedošlo k přetížení okolní kosti (přetížená kost může odumřít, což je stav zvaný osteonekróza, který může vést k tomu, že se implantát nedokáže plně integrovat nebo spojit s čelistní kostí).
- Adaptace tkáně: Dásně se přizpůsobí kolem celého implantátu a vytvoří silný pás zdravé tkáně kolem "hojícího se pillíře. Naproti tomu může být implantát pohřben, kdy je horní část implantátu uzavřena krycím šroubem a tkáň je uzavřena tak, aby jej zcela zakryla. K pozdějšímu odkrytí implantátu je pak nutný druhý zákrok.
Nasazení implantátů po vytržení zubů
[editovat | editovat zdroj]Existují různé přístupy k umístění zubních implantátů po vytržení zubu.[33] Přístupy jsou následující:
- Okamžité umístění implantátu po vytržení.
- Odložené okamžité umístění implantátu po vytržení (dva týdny až tři měsíce po vytržení).
- Pozdější implantace (tři měsíce a více od vytržení).
Stále častější strategie pro zachování kosti a zkrácení doby léčby zahrnuje umístění zubního implantátu do místa nedávného vytržení. Na jedné straně se tím zkracuje doba léčby a může se zlepšit estetika, protože je zachován obal měkkých tkání. Na druhou stranu mohou mít implantáty o něco vyšší míru počátečního selhání. Závěry na toto téma je však obtížné vyvodit, protože jen málo studií vědecky důsledně srovnávalo okamžité a odložené implantáty.[33]
Jednofázová versus dvoufázová operace
[editovat | editovat zdroj]Po zavedení implantátu se vnitřní komponenty zakryjí buď hojivým abutmentem, nebo krycím šroubem. Hojivý abutment prochází sliznicí a okolní sliznice se kolem něj upraví. Krycí šroub je v jedné rovině s povrchem zubního implantátu a je navržen tak, aby byl zcela překryt sliznicí. Po období integrace je nutný druhý chirurgický zákrok, při kterém se sliznice odrazí a umístí se hojivý abutment.[34]:s.190-1
V počátečních fázích vývoje implantátů (1970-1990) používaly systémy implantátů dvoustupňový přístup v domnění, že zvyšuje šance na počáteční přežití implantátu. Pozdější výzkumy naznačují, že mezi jednostupňovou a dvoustupňovou operací nebyl žádný rozdíl v přežití implantátů, a volba, zda implantát v první fázi operace "pohřbít", se stala záležitostí managementu měkkých tkání (dáseň)[35]
Při nedostatku nebo poškození tkáně v důsledku ztráty zubů se implantáty umístí a nechají se oseointegrovat, poté se dáseň chirurgicky přesune kolem hojících se abutmentů. Nevýhodou dvoufázové techniky je nutnost dalších chirurgických zákroků a ohrožení prokrvení tkáně v důsledku opakovaných operací.[36]:s.9-12 Volba mezi jednou nebo dvěma fázemi se nyní soustředí na to, jak nejlépe rekonstruovat měkké tkáně v okolí ztracených zubů.
Další chirurgické postupy
[editovat | editovat zdroj]
Aby se implantát oseointegroval, musí být obklopen zdravým množstvím kosti. Aby implantát dlouhodobě přežil, musí mít kolem sebe silný obal ze zdravých měkkých tkání (dásně). Běžně se stává, že buď kost, nebo měkké tkáně jsou natolik nedostatečné, že je chirurg musí rekonstruovat buď před zavedením implantátu, nebo během něj.[29]:s.1084
Rekonstrukce tvrdých tkání (kosti)
[editovat | editovat zdroj]Kostní štěp je nutný při nedostatku kosti. Také pomáhá stabilizovat implantát tím, že zvyšuje jeho přežití a snižuje okrajový úbytek úrovně kosti.[37] I když stále existují nové typy implantátů, například krátké implantáty, a techniky umožňující kompromis, obecným cílem léčby je minimální výška kosti 10 mm a šířka 6 mm. Případně jsou defekty kosti odstupňovány od A do D (A=10+ mm kosti, B=7–9 mm, C=4–6 mm a D=0–3 mm), přičemž pravděpodobnost oseointegrace implantátu souvisí se třídou kosti.[38]:s.250
K dosažení odpovídající šířky a výšky kosti byly vyvinuty různé techniky kostních štěpů. Nejčastěji se používá tzv. metoda řízené augmentace kostním štěpem, kdy se defekt vyplní buď přirozenou (odebranou nebo autotransplantovanou) kostí, nebo alotransplantátem (kost dárce nebo syntetická kostní náhrada), překryje se polopropustnou membránou a nechá se zahojit. Během fáze hojení přirozená kost nahradí štěp a vytvoří nový kostní základ pro implantát.[34]:s.223
Tři běžné postupy jsou:[38]:s.236.
- Sinus lift
- Laterální alveolární augmentace (zvětšení šířky místa)
- Vertikální alveolární augmentace (zvětšení výšky místa)
Pro větší kostní defekty existují i další, invazivnější postupy, včetně mobilizace dolního alveolárního nervu, aby bylo možné umístit fixaci, onlay kostního štěpu s použitím hřebene z kyčelní kosti nebo jiné velké kosti a mikrovaskulárního kostního štěpu, kdy je krevní zásobení kosti transplantováno se zdrojovou kostí a připojena k místnímu krevnímu zásobení.[25]:s.5–6 Konečné rozhodnutí o tom, která technika kostního štěpu je nejvhodnější, vychází z posouzení míry vertikální a horizontální ztráty kosti, která existuje, přičemž každá z těchto technik se dělí na mírnou (ztráta 2–3 mm), středně závažnou (ztráta 4–6 mm) nebo závažnou (ztráta větší než 6 mm).[39]:s.17 Ve vybraných případech lze pro vertikální/horizontální augmentaci dásňového hřebene použít ortodontickou extruzi nebo ortodontické vytvoření místa pro implantát.[40]
Rekonstrukce měkkých tkání (dásní)
[editovat | editovat zdroj]Dásně obklopující zub mají 2–3 mm dlouhý pruh světle růžové, velmi silně připojené sliznice, a pak tmavší, větší oblast nepřipojené sliznice, která se ohýbá do tváře. Při náhradě zubu implantátem je pruh silné, připojené dásně nutný, aby byl implantát dlouhodobě zdravý. To je u implantátů obzvláště důležité, protože zásobení krví je v dásni obklopující implantát nejistější a teoreticky je náchylnější k poranění kvůli delšímu přilnutí k implantátu než u zubu (delší biologická šířka).[41]:s.629-633.
Pokud chybí adekvátní pruh připojené tkáně, lze jej obnovit pomocí štěpu měkké tkáně. K transplantaci měkkých tkání lze použít čtyři metody. Váleček tkáně přiléhající k implantátu (označovaný jako patrový váleček) lze přesunout směrem ke rtu (bukálně), lze transplantovat dáseň z patra, lze transplantovat hlubší pojivovou tkáň z patra, popř, pokud je zapotřebí větší kus tkáně, lze do dané oblasti přiložit prst tkáně založený na cévě v patře (tzv. vaskularizovaný interpoziční lalok periostální pojivové tkáně (VIP-CT)).[36]:s.113–188
Aby implantát vypadal esteticky, je navíc zapotřebí, aby prostor po obou stranách implantátu vyplnil pruh plné, kypré dásně. Nejčastější komplikací měkkých tkání je tzv. černý trojúhelník, kdy se trojúhelníkový kousek tkáně mezi dvěma zuby ( papila) smrští. Mezi implantátem a sousedními zuby tak vznikne trojúhelníková mezera. Zubní lékaři mohou očekávat pouze 2–4 mm výšky papily nad podkladovou kostí. Pokud je vzdálenost mezi místem, kde se zuby dotýkají, a kostí větší, lze očekávat černý trojúhelník.[29]:s.81-84
Zotavení
[editovat | editovat zdroj]
Protetická fáze začíná, jakmile je implantát dobře integrován (nebo je dostatečná jistota, že se integruje) a je umístěn abutment, který jej přenáší přes sliznici. I v případě časného zatížení (méně než 3 měsíce) mnoho lékařů umístí dočasné zuby, dokud není potvrzena oseointegrace (vhojení do kosti). Protetická fáze obnovy implantátu vyžaduje stejné množství technických znalostí jako chirurgická, a to z důvodu biomechanických úvah, zejména pokud má být obnoveno více zubů. Zubní lékař bude pracovat na obnovení vertikálního rozměru okluze, estetiky úsměvu a strukturální integrity zubů, aby se rovnoměrně rozložily síly implantátů.[12]:s.241–251
Doba hojení
[editovat | editovat zdroj]Existují různé termíny pro připevnění zubů na implantáty,[42] které se dělí na:
- Okamžité zavedení.
- Časné zavedení (jeden týden až dvanáct týdnů).
- Odložené zavedení (déle než tři měsíce).
Aby se implantát stal trvale stabilním, musí tělo prorůst kostí k povrchu implantátu (oseointegrace). Na základě tohoto biologického procesu se předpokládalo, že zatěžování implantátu v období oseointegrace povede k pohybu, který zabrání oseointegraci, a tím zvýší míru selhání implantátu. V důsledku toho se před nasazením zubů na implantáty (jejich obnovením) připouštěla tří až šestiměsíční doba integrace (v závislosti na různých faktorech).[12] Pozdější výzkumy však naznačují, že důležitějším faktorem určujícím úspěšnost integrace implantátu je počáteční stabilita implantátu v kosti než určitá doba hojení. V důsledku toho se doba určená k vhojení obvykle odvíjí spíše od hustoty kosti, do níž je implantát umístěn, a od počtu implantátů, které jsou společně dlahovány, než od jednotné doby. Pokud implantáty vydrží vysoký krouticí moment (35 Ncm) a jsou spojeny dlahami s jinými implantáty, nejsou mezi implantáty zatíženými okamžitě, po třech měsících nebo po šesti měsících žádné významné rozdíly v dlouhodobém přežívání nebo úbytku kosti.[42] Z toho vyplývá, že jednotlivé implantáty, a to i v pevné kosti, vyžadují období bez zátěže, aby se minimalizovalo riziko počátečního selhání.[43]
Samostatné zuby, můstky a fixní zubní náhrady
[editovat | editovat zdroj]Pilíř se vybírá v závislosti na použití. V mnoha variantách pro jednotlivé korunky a fixní částečné náhrady (můstky) se používají vlastní abutmenty. Zhotoví se otisk horní části implantátu s přilehlými zuby a dásní. Zubní laboratoř pak současně vyrobí abutment a korunku. Abutment se nasadí na implantát, abutmentem prochází šroub, který jej upevňuje k vnitřnímu závitu na implantátu. Existují různé varianty tohoto postupu, například když abutment a tělo implantátu tvoří jeden kus nebo když se použije "stock" (prefabrikovaný) abutment. Vlastní abutmenty mohou být vyrobeny ručně, jako odlitek z kovu nebo vyfrézovány na zakázku z kovu nebo zirkonu, přičemž všechny mají podobnou úspěšnost.[29]:s.1233
Ploška mezi implantátem a abutmentem může být plochá (buttress) nebo kónicky uložená. U abutmentů s kónickým uložením se límec abutmentu nachází uvnitř implantátu, což umožňuje pevnější spojení mezi implantátem a abutmentem a lepší utěsnění proti bakteriím do těla implantátu. Pro zlepšení těsnění dásně kolem límce abutmentu se používá zúžený límec abutmentu, označovaný jako přepínání platformy. Kombinace kónického uložení a přepínání plošek poskytuje nepatrně lepší dlouhodobé podmínky pro parodont ve srovnání s abutmenty s plochým vrcholem.[44]
Bez ohledu na materiál abutmentu nebo techniku se poté pořídí otisk abutmentu a korunka se k abutmentu připevní zubním cementem. Další variantou vzoru abutment/korunka je situace, kdy korunka a abutment tvoří jeden celek a šroub se závitem prochází oběma a zajišťuje tak celistvou konstrukci k vnitřnímu závitu na implantátu. Nezdá se, že by z hlediska úspěšnosti byla cementová protéza výhodnější než šroubová, ačkoli se má za to, že druhá z nich se snadněji udržuje (a vyměňuje, když se protéza zlomí), a první nabízí vysoké estetické parametry.[29]:s.1233
Protetické postupy u snímatelných zubních náhrad
[editovat | editovat zdroj]Při nošení snímatelné zubní náhrady mohou být fixátory, které drží zubní náhradu na místě, vyrobeny buď na zakázku, nebo jako "hotové" (skladové) abutmenty. Při použití zakázkových fixátorů se umístí čtyři nebo více implantáty, pořídí se otisk implantátů a v zubní laboratoři se vytvoří zakázková kovová tyč s nástavci, která drží zubní náhradu na místě. Výraznou fixaci lze vytvořit pomocí více nástavců a použitím polopřesných nástavců (například čepu malého průměru, který se protlačí skrz zubní náhradu do tyče), což umožňuje malý nebo žádný pohyb zubní náhrady, která však zůstává snímatelná.[14]:s.33–34 Stejné čtyři implantáty nastavené pod takovým úhlem, aby rozkládaly okluzní síly, však mohou bezpečně udržet fixní zubní náhradu na místě se srovnatelnými náklady a počtem zákroků, což nositeli zubní náhrady poskytne fixní řešení.[45]
Alternativně se k upevnění zubní náhrady používají zásobní abutmenty s použitím samčího adaptéru připevněného k implantátu a samičího adaptéru v zubní náhradě. Dva běžné typy adaptérů jsou držák ve stylu koule a zásuvky a adaptér ve stylu knoflíku. Tyto typy zásobních abutmentů umožňují pohyb zubní náhrady, ale dostatečnou retenci, která ve srovnání s běžnými zubními náhradami zlepšuje kvalitu života nositelů zubních náhrad.[46] Bez ohledu na typ adaptéru bude samičí část adaptéru, která je umístěna v zubní náhradě, vyžadovat pravidelnou výměnu, avšak nezdá se, že by počet a typ adaptéru ovlivňoval spokojenost pacientů s protézou u různých snímatelných alternativ.[47]
Údržba
[editovat | editovat zdroj]Po zavedení implantátů je třeba je čistit (podobně jako přirozené zuby) pomocí parodontálního skaleru, aby se odstranil veškerý zubní plak. Vzhledem k omezenějšímu prokrvení dásní je třeba dbát na používání dentální nitě. Implantáty ztrácejí kost podobnou rychlostí jako přirozené zuby v ústech (např. pokud někdo trpí parodontálním onemocněním, může být implantát postižen podobnou poruchou), ale jinak vydrží. U keramiky na korunkách je třeba počítat s tím, že přibližně každých deset let dojde k odbarvení, prasknutí nebo nutnosti opravy, ačkoli životnost zubních korunek se značně liší v závislosti na poloze v ústech, silách působících od protilehlých zubů a materiálu náhrady. Pokud jsou k upevnění kompletní zubní náhrady použity implantáty, je třeba v závislosti na typu upevnění měnit nebo obnovovat spoje každý jeden až dva roky.[25]:s.76 K čištění okolí implantátů může být užitečný také zubní sprcha.[48]
Pro udržování hygieny v okolí implantátů se doporučují stejné druhy technik, které se používají při čištění zubů a které lze provádět ručně nebo profesionálně.[49] Příkladem může být používání měkkých zubních kartáčků nebo mezizubních kartáčků potažených nylonem.[49] Jedním z důsledků při profesionálním ošetření je, že kovové nástroje mohou způsobit poškození kovového povrchu implantátu nebo abutmentu, což může vést k bakteriální kolonizaci.[49] Aby se tomu zabránilo, existují tedy speciálně navržené nástroje vyrobené z tvrdého plastu nebo pryže. Navíc se ukázalo, že vyplachování (dvakrát denně) dezinfekčními ústními vodami je prospěšné.[49] Neexistuje žádný důkaz, že by jeden typ dezinfekčního prostředku byl lepší než druhý.[49]
Periimplantitida je stav, který se může vyskytnout u implantátů v důsledku bakterií, plaku nebo designu a je na vzestupu.[49][50][51] Toto onemocnění začíná jako reverzibilní stav nazývaný peri-implantátová mukozitida, ale pokud se neléčí, může přejít v peri-implantitidu, která může vést k selhání implantátu.[49][50] Lidem se doporučuje, aby se svými zubními lékaři diskutovali o ústní hygieně a údržbě implantátů [49][50][51].
Pokud dojde k peri-implantitidě, existují různé intervence, jako je mechanické odstranění, antimikrobiální irigace a antibiotika. Možný je také chirurgický zákrok, jako je odstranění bakterií pomocí otevřeného laloku, posouzení/vyhlazení povrchu implantátu nebo dekontaminace povrchu implantátu.[50] Není dostatek důkazů, abychom věděli, který zákrok je v případě periimplantitidy nejlepší.[50]
Rizika a komplikace
[editovat | editovat zdroj]Během operace
[editovat | editovat zdroj]Zavedení zubních implantátů je chirurgický zákrok a nese s sebou běžná chirurgická rizika včetně infekce, nadměrného krvácení a nekrózy laloku tkáně kolem implantátu. Při vytváření osteotomie nebo zavádění implantátu může dojít k poranění blízkých anatomických struktur, jako je dolní alveolární nerv, čelistní dutina a krevní cévy.[52] I když je sliznice čelistní dutiny perforována implantátem, dlouhodobá sinusitida je vzácná.[53] Pokud se nepodaří umístit implantát do kosti, aby byla zajištěna stabilita implantátu (označovaná jako primární stabilita implantátu), zvyšuje riziko selhání oseointegrace.[25]:s.68
Prvních šest měsíců
[editovat | editovat zdroj]Primární stabilita implantátu
[editovat | editovat zdroj]Primární stabilita implantátu se vztahuje ke stabilitě zubního implantátu bezprostředně po implantaci. Stabilita titanového šroubového implantátu v kostní tkáni pacienta po operaci lze neinvazivně posoudit pomocí rezonanční frekvenční analýzy. Dostatečná počáteční stabilita může umožnit okamžité zatížení protetickou rekonstrukcí, ačkoli časné zatížení představuje vyšší riziko selhání implantátu než běžné zatížení.[54]
Význam primární stability implantátu se postupně snižuje s dorůstáním kostní tkáně kolem implantátu v prvních týdnech po operaci, což vede k sekundární stabilitě. Sekundární stabilita se liší od počáteční stabilizace, protože je výsledkem probíhajícího procesu vrůstání kostní tkáně do implantátu (oseointegrace). Po dokončení tohoto procesu hojení se z počáteční mechanické stability stává stabilita biologická. Primární stabilita je pro úspěch implantace rozhodující do doby, než dorůstání kosti maximalizuje mechanickou a biologickou podporu implantátu. K opětovnému růstu kosti obvykle dochází během 3 až 4 týdnů po implantaci. Nedostatečná primární stabilita nebo vysoká počáteční pohyblivost implantátu může vést k jeho selhání.
Bezprostřední pooperační rizika
[editovat | editovat zdroj]- Infekce (předoperační antibiotika snižují riziko selhání implantátu o 33 %, ale neovlivňují riziko infekce).[55]
- Nadměrné krvácení[25]:s.68.
- Rozpad laloku (méně než 5 %)[25]:s.68
Nedostatečná integrace
[editovat | editovat zdroj]Implantát se testuje mezi 8. a 24. týdnem, aby se zjistilo, zda je integrovaný. Kritéria používaná k určení úspěšnosti implantátu se značně liší, nejčastěji uváděná kritéria na úrovni implantátu jsou absence bolesti, pohyblivosti, infekce, krvácení z dásní, radiografické lucentace nebo úbytek periimplantátové kosti větší než 1,5 mm.[56]
Úspěch dentálních implantátů souvisí s dovednostmi operatéra, kvalitou a množstvím dostupné kosti v místě implantátu a ústní hygienou pacienta, ale nejdůležitějším faktorem je primární stabilita implantátu.[57] Ačkoli existuje značná variabilita v míře, v níž se implantáty nezapojí (v důsledku individuálních rizikových faktorů), přibližné hodnoty jsou 1 až 6 procent.[25]:s.68[42]
Selhání integrace je vzácné, zejména pokud pacient důsledně dodržuje pokyny zubního lékaře nebo ústního chirurga. Implantáty s okamžitým zatížením mohou mít vyšší míru selhání, což je potenciálně způsobeno tím, že jsou zatíženy bezprostředně po úrazu nebo extrakci, ale rozdíl při správné péči a údržbě je u tohoto typu zákroku v rámci statistické odchylky. Častěji dochází k selhání oseointegrace, pokud je pacient buď příliš nezdravý na to, aby implantát přijal, nebo se chová způsobem, který kontraindikuje řádnou dentální hygienu, včetně kouření nebo užívání drog.
Dlouhodobý účinek
[editovat | editovat zdroj]Dlouhodobé komplikace, které jsou důsledkem obnovy zubů pomocí implantátů, přímo souvisejí s rizikovými faktory pacienta a technologie. Existují rizika spojená se vzhledem, včetně vysoké linie úsměvu, špatné kvality dásní a chybějících papil, obtížného přizpůsobení tvaru přirozených zubů, které mohou mít nestejné styčné body nebo neobvyklé tvary, chybějící, atrofované nebo jinak nevhodně tvarované kosti, nereálných očekávání pacienta nebo špatné ústní hygieny. Rizika mohou souviset s biomechanickými faktory, kdy geometrie implantátů nepodporuje zuby stejným způsobem jako přirozené zuby, například při konzolových rozšířeních, menším počtu implantátů než kořenů nebo při zubech, které jsou delší než implantáty, které je podporují (špatný poměr korunka ke kořeni). Podobně zvyšuje biomechanické riziko skřípání zubů, nedostatek kosti nebo implantáty s malým průměrem.[58] :s.27-51 V neposlední řadě existují technologická rizika, kdy samotné implantáty mohou selhat v důsledku zlomeniny nebo ztráty retence zubů, které mají podpírat.[58]:s.27-51
Od těchto teoretických rizik odvozujte komplikace v reálném světě. Dlouhodobá selhání jsou způsobena buď ztrátou kosti kolem zubu a/nebo dásně v důsledku periimplantitidy, nebo mechanickým selháním implantátu. Protože na implantátu není zubní sklovina, nedochází k jeho selhání v důsledku zubních kazů jako u přirozených zubů. Přestože rozsáhlých dlouhodobých studií není mnoho, několik systematických přehledů odhaduje dlouhodobou (pětiletou až desetiletou) životnost zubních implantátů na 93–98 % v závislosti na jejich klinickém použití.[1][2][3] Během počátečního vývoje zubních implantátů byly všechny korunky připevněny k zubům pomocí šroubů, ale novější pokroky umožnily umístění korunek na opěrky pomocí dentálního cementu (podobně jako při nasazování korunky na zub). Tím vznikla možnost, že cement, který unikne zpod korunky při cementaci, se zachytí v dásni a vytvoří periimplantitidu (viz obrázek níže). Ačkoli se tato komplikace může vyskytnout, nezdá se, že by u cementovaných korunek docházelo k dalším periimplantitidám ve srovnání se šroubovanými korunkami celkově.[59] U složených implantátů (dvoustupňových implantátů) jsou mezi vlastním implantátem a nadstavbou (abutmentem) mezery a dutiny, do kterých mohou pronikat bakterie z dutiny ústní. Později se tyto bakterie vrátí do přilehlých tkání a mohou způsobit periimplantitidu.
Kritéria úspěšnosti zubní protézy podporované implantátem se v jednotlivých studiích liší, ale obecně je lze rozdělit na selhání způsobená implantátem, měkkými tkáněmi nebo protetickými komponenty nebo nedostatečnou spokojeností pacienta. Nejčastěji uváděnými kritérii úspěšnosti jsou funkce po dobu nejméně pěti let při absenci bolesti, pohyblivosti, rentgenové průhlednosti a úbytku periimplantátové kosti většího než 1,5 mm na implantátu, absence hnisání nebo krvácení v měkkých tkáních a výskytu technických komplikací/údržby protézy, přiměřená funkce a estetika protézy. Kromě toho by měl být pacient v ideálním případě bez bolesti, parézy, schopen žvýkat a ochutnávat a měl by být spokojen s estetikou.[56]
Míra výskytu komplikací se liší podle použití implantátu a typu protézy a je uvedena níže:
Jednokorunkové implantáty (5 let)
[editovat | editovat zdroj]- Přežití implantátů: 96,8 procenta[60]
- Přežití korunky: kovokeramika: 95,4 %; celokeramika: 91,2 %; kumulativní míra zlomení keramické nebo akrylové dýhy: 4,5 procenta[60]
- Periimplantitida: 9,7 procenta[60] až 40 procent[61]
- Periimplantátová mukozitida: 50 procent[61]
- Zlomenina implantátu: 0,14 procenta[60]
- Uvolnění šroubu nebo abutmentu: 12,7 procenta[60]
- Zlomenina šroubu nebo abutmentu: 0,35 procenta[60]
Fixní kompletní zubní náhrady
[editovat | editovat zdroj]- Progresivní vertikální úbytek kosti, ale stále funkční (periimplantitida): 8,5 procenta[3]
- Selhání po prvním roce: 5 procent po pěti letech, 7 procent po deseti letech [3].
- Výskyt zlomeniny fazety při:
- 10letý výskyt rámcových zlomenin: 6 procent (2,6 až 9,3 procenta s intervalem spolehlivosti při 95 procentech)[4]
- desetiletý výskyt estetického nedostatku: 6,1 procenta (2,4 až 9,7 procenta s intervalem spolehlivosti 95 procent)[4]
- uvolnění protetických šroubů: 5 procent za pět let[3] až 15 procent za deset let[4]
Nejčastější komplikací je zlomenina nebo opotřebení zubní konstrukce, zejména po deseti letech[3][4], přičemž fixní zubní náhrady vyrobené z kovokeramiky mají výrazně vyšší desetiletou životnost než náhrady vyrobené ze zlata a akrylu.[3]
Snímatelné zubní náhrady
[editovat | editovat zdroj]- Uvolnění retence snímatelné zubní náhrady: 33 procent[62]
- Zubní náhrady, které je třeba převazovat nebo u kterých došlo k fraktuře retenčního klipu : 16 až 19 procent[62]
Dějiny
[editovat | editovat zdroj]


Existují archeologické důkazy o tom, že se lidé pokoušeli nahradit chybějící zuby pomocí kořenových implantátů již před tisíci lety. Na pozůstatcích ze staré Číny (z doby před 4000 lety) jsou vyřezávané bambusové kolíčky, které se zapichují do kosti a nahrazují ztracené zuby, a na 2000 let starých pozůstatcích ze starého Egypta jsou podobně tvarované kolíčky z drahých kovů. U některých egyptských mumií byly nalezeny transplantované lidské zuby a v jiných případech zuby ze slonoviny.[7]:s.26[63][64] Etruskové vyrobili první mezičleny pomocí jednotlivých zlatých pásků již v roce 630 př. n. l. a možná i dříve.[65] Wilson Popenoe se svou ženou v roce 1931 na nalezišti v Hondurasu datovaném do roku 600 n. l. nalezli dolní čelist mladé mayské ženy se třemi chybějícími řezáky nahrazenými kousky mořských mušlí, které byly vytvarovány do podoby zubů.[66] Růst kosti kolem dvou implantátů a tvorba zubního kamene naznačuje, že byly funkční i estetické. Fragment je v současnosti součástí osteologické sbírky Peabodyho muzea archeologie a etnologie na Harvardově univerzitě.[7][63]
V moderní době byla replika zubního implantátu popsána již v roce 1969, ale polymetakrylátová analogie zubu byla spíše zapouzdřena měkkými tkáněmi než vhojena (oseointegrována).[67]
Na počátku 20. století se objevila řada implantátů vyrobených z různých materiálů. Jedním z prvních úspěšných implantátů byl Greenfieldův implantátový systém z roku 1913 (známý také jako Greenfieldova kolébka nebo košík).[68] Greenfieldův implantát, iridioplatinový implantát připevněný ke zlaté korunce, vykazoval známky osteointegrace a vydržel řadu let.[68] Jako první použili titan jako implantabilní materiál Bothe, Beaton a Davenport v roce 1940, kteří pozorovali, jak těsně kost přirostla k titanovým šroubům a jaké potíže měli s jejich odstraněním.[69] Bothe a spol. byli prvními výzkumníky, kteří popsali to, co se později začalo nazývat oseointegrace (název, který později uvedl na trh Per-Ingvar Brånemark). V roce 1951 Gottlieb Leventhal implantoval titanové tyče králíkům.[70] Pozitivní výsledky Leventhala ho přivedly k přesvědčení, že titan představuje ideální kov pro chirurgii.[70]
V 50. letech 20. století probíhal na univerzitě v Cambridge v Anglii výzkum průtoku krve v živých organismech. Tito pracovníci vymysleli metodu konstrukce titanové komory, která byla následně zabudována do měkké tkáně uší králíků. V roce 1952 se švédský ortoped Per-Ingvar Brånemark zabýval studiem hojení a regenerace kostí. Během svého výzkumu na univerzitě v Lundu převzal "králičí ušní komoru" navrženou v Cambridge pro použití v králičí stehenní kosti. Po ukončení studie se pokusil tyto nákladné komory králíkům odebrat a zjistil, že je není schopen vyjmout. Brånemark vypozoroval, že kost přirostla k titanu tak těsně, že ke kovu účinně přilnula.[71] Brånemark provedl další studie tohoto jevu na zvířatech i lidech, které všechny tuto jedinečnou vlastnost titanu potvrdily. Leonard Linkow v 50. letech 20. století jako jeden z prvních zavedl titanové a jiné kovové implantáty do kostí čelisti. K těmto kouskům kovu pak byly připojeny umělé zuby.[72] V roce 1965 voperoval Brånemark svůj první titanový zubní implantát lidskému dobrovolníkovi. Začal pracovat v ústech, protože byla přístupnější pro pokračující pozorování a vysoká míra chybějících zubů v běžné populaci nabízela více pokusných osob pro rozsáhlé studie. Klinicky pozorované srůstání kosti s titanem označil jako "oseointegraci".[41] Od té doby se implantáty vyvinuly do tří základních typů:
- Kořenové implantáty; nejběžnější typ implantátu určený pro všechna použití. V rámci implantátů kořenového tvaru existuje zhruba 18 variant, všechny jsou vyrobeny z titanu, ale mají různé tvary a povrchovou strukturu. Existují jen omezené důkazy o tom, že implantáty s relativně hladkým povrchem jsou méně náchylné k peri-implantitidě než implantáty s drsnějším povrchem, a žádné důkazy o tom, že by některý konkrétní typ zubního implantátu měl lepší dlouhodobou úspěšnost.[73]
- Zygomatický implantát; dlouhý implantát, který se může ukotvit do lícní kosti průchodem skrz čelistní dutinu a udržet kompletní horní zubní náhradu při absenci kosti. I když zygomatické implantáty nabízejí nový přístup k závažné ztrátě kosti v horní čelisti, nebylo prokázáno, že by funkčně nabízely nějakou výhodu oproti kostnímu štěpu, i když mohou nabízet méně invazivní možnost v závislosti na velikosti požadované rekonstrukce.[74]
- Implantáty malého průměru jsou implantáty malého průměru s jednodílnou konstrukcí (implantát a abutment), které se někdy používají pro retenci zubních náhrad nebo ortodontické ukotvení.[15]
Reference
[editovat | editovat zdroj]V tomto článku byl použit překlad textu z článku Dental implant na anglické Wikipedii.
- ↑ a b Papaspyridakos P, Mokti M, Chen CJ, Benic GI, Gallucci GO, Chronopoulos V. Implant and prosthodontic survival rates with implant fixed complete dental prostheses in the edentulous mandible after at least 5 years: a systematic review. Clinical Implant Dentistry and Related Research. October 2014, s. 705–17. DOI 10.1111/cid.12036. PMID 23311617.
- ↑ a b Berglundh T, Persson L, Klinge B. A systematic review of the incidence of biological and technical complications in implant dentistry reported in prospective longitudinal studies of at least 5 years. Journal of Clinical Periodontology. 2002, s. 197–212; discussion 232–3. DOI 10.1034/j.1600-051X.29.s3.12.x. PMID 12787220.
- ↑ a b c d e f g h Pjetursson BE, Thoma D, Jung R, Zwahlen M, Zembic A. A systematic review of the survival and complication rates of implant-supported fixed dental prostheses (FDPs) after a mean observation period of at least 5 years. Clinical Oral Implants Research. October 2012, s. 22–38. DOI 10.1111/j.1600-0501.2012.02546.x. PMID 23062125.
- ↑ a b c d e f g h Bozini T, Petridis H, Garefis K, Garefis P. A meta-analysis of prothodontic complication rates of implant-supported fixed dental protheses in edentulous patients after an observation period of at least 5 years. The International Journal of Oral & Maxillofacial Implants. 2011, s. 304-18. PMID 21483883.
- ↑ Simonis P, Dufour T, Tenenbaum H. Long-term implant survival and success: a 10-16-year follow-up of non-submerged dental implants. Clinical Oral Implants Research. July 2010, s. 772–7. DOI 10.1111/j.1600-0501.2010.01912.x. PMID 20636731.
- ↑ Chappuis V, Buser R, Brägger U, Bornstein MM, Salvi GE, Buser D. Long-term outcomes of dental implants with a titanium plasma-sprayed surface: a 20-year prospective case series study in partially edentulous patients. Clinical Implant Dentistry and Related Research. December 2013, s. 780–90. DOI 10.1111/cid.12056. PMID 23506385.
- ↑ a b c MISCH, Carl E. Contemporary Implant Dentistry. St. Louis, Missouri: Mosby Elsevier, 2007.
- ↑ Elani HW, Starr JR, Da Silva JD, Gallucci GO. Trends in Dental Implant Use in the U.S., 1999-2016, and Projections to 2026. Journal of Dental Research. December 2018, s. 1424–1430. DOI 10.1177/0022034518792567. PMID 30075090. (anglicky)
- ↑ a b c d [s.l.]: [s.n.] ISBN 978-0-904588-92-7. OCLC 422757942
- ↑ Sinn DP, Bedrossian E, Vest AK. Craniofacial implant surgery. Oral and Maxillofacial Surgery Clinics of North America. May 2011, s. 321–35, vi-vii. DOI 10.1016/j.coms.2011.01.005. PMID 21492804.
- ↑ Arcuri MR. Titanium implants in maxillofacial reconstruction. Otolaryngologic Clinics of North America. April 1995, s. 351–63. PMID 7596615.
- ↑ a b c d e f g BRANEMARK, Per-Ingvar; ZARB, George. Tissue-integrated prostheses (in English). Berlin, German: Quintessence Books, 1989. Dostupné online. ISBN 978-0867151299.
- ↑ a b MALET, Jacques. Implant dentistry at a glance. Mora, Francis, Bouchard, Philippe. Second. vyd. Hoboken, NJ: John Wiley & Sons, 2018. ISBN 978-1-119-29263-0. OCLC 1021055256
- ↑ a b Osseointegration and Dental Implants (in English). Redakce Jokstad Asbjorn. [s.l.]: John Wiley & Sons, 2009. ISBN 9780813804743.
- ↑ a b Chen Y, Kyung HM, Zhao WT, Yu WJ. Critical factors for the success of orthodontic mini-implants: a systematic review. American Journal of Orthodontics and Dentofacial Orthopedics. March 2009, s. 284–91. DOI 10.1016/j.ajodo.2007.08.017. PMID 19268825.
- ↑ Lee SL. Applications of orthodontic mini implants. Hanover Park, IL: Quintessence Publishing Co, Inc, 2007. ISBN 9780867154658. S. 1–11.
- ↑ BRANDT, Robert; HOLLIS, Scott; AHUJA, Swati; ADATROW, Pradeep; BALANOFF, William. Short-term objective and subjective evaluation of small-diameter implants used to support and retain mandibular prosthesis. The Journal of the Tennessee Dental Association. 2012, s. 34–38; quiz 38–39. Dostupné online. ISSN 0040-3385. PMID 22870551.
- ↑ Arturo N. Natali (ed.) (2003). "Dental Biomechanics". Taylor & Francis, London / New York, 273 pp., ISBN 978-0-415-30666-9, pp. 69-87.
- ↑ FERRACANE, Jack L. Materials in Dentistry: Principles and Applications (in English). [s.l.]: Lippincott Williams & Wilkins, 2001. ISBN 9780781727334.
- ↑ Reza M. Nanomaterials and Nanosystems for Biomedical Applications [Mozafari] (in English). [s.l.]: SpringerLink: Springer e-Books, 2007. ISBN 9781402062896.
- ↑ Guo CY, Matinlinna JP, Tang AT. Effects of surface charges on dental implants: past, present, and future. International Journal of Biomaterials. 2012, s. 381535. DOI 10.1155/2012/381535. PMID 23093962.
- ↑ Cionca N, Hashim D, Mombelli A. Zirconia dental implants: where are we now, and where are we heading?. Periodontology 2000. February 2017, s. 241–258. DOI 10.1111/prd.12180. PMID 28000266.
- ↑ Shugaa-Addin B, Al-Shamiri HM, Al-Maweri S, Tarakji B. The effect of radiotherapy on survival of dental implants in head and neck cancer patients. Journal of Clinical and Experimental Dentistry. April 2016, s. e194-200. DOI 10.4317/jced.52346. PMID 27034761.
- ↑ Smith Nobrega A, Santiago JF, de Faria Almeida DA, Dos Santos DM, Pellizzer EP, Goiato MC. Irradiated patients and survival rate of dental implants: A systematic review and meta-analysis. The Journal of Prosthetic Dentistry. December 2016, s. 858-866. DOI 10.1016/j.prosdent.2016.04.025. PMID 27460315.
- ↑ a b c d e f g Advanced osseointegration surgery: applications in the maxillofacial region (in english). Redakce Branemark PI, Worthington P. Carol Stream, Illinois: Quintessence Books, 1992. ISBN 978-0867152425.
- ↑ PALLACI, Patrick. Optimal implant positioning and soft tissue management for the Branemark system (in english). Německo: Quintessence Books, 1995. ISBN 978-0867153088. S. 21-33.
- ↑ Guidance for Industry and FDA Staff - Class II Special Controls Guidance Document: Root-form Endosseous Dental Implants and Endosseous Dental Abutments [online]. FDA, 2004-05-12 [cit. 2013-11-11]. Dostupné online.
- ↑ Spector L. Computer-aided dental implant planning. Dental Clinics of North America. October 2008, s. 761-75, vi. DOI 10.1016/j.cden.2008 .05.004. PMID 18805228.
- ↑ a b c d e f Clinical Periodontology and Implant Dentistry 5th edition (in English). Redakce Lindhe J, Lang NP, Karring T. Oxford, UK: Blackwell Munksgaard, 2008. ISBN 9781405160995.
- ↑ Ruggiero SL, Dodson TB, Assael LA, Landesberg R, Marx RE, Mehrotra B. American Association of Oral and Maxillofacial Surgeons position paper on bisphosphonate-related osteonecrosis of the jaws--2009 update. Journal of Oral and Maxillofacial Surgery. Květen 2009, s. 2-12. DOI 10. 1016/j.joms.2009 .01.009. PMID 19371809.
- ↑ Kumar MN, Honne T. Survival of dental implants in bisphosphonate users versus non-users: a systematic review. The European Journal of Prosthodontics and Restorative Dentistry. December 2012, s. 159-62. PMID 23495556.
- ↑ McCracken MS, Mitchell L, Hegde R, Mavalli MD. Variability of mechanical torque-limiting devices in clinical service at a US dental school. Journal of Prosthodontics. January 2010, s. 20-4. DOI 10. 1111/j.1532-849 X.2009.00524.x. PMID 19765196.
- ↑ a b Esposito M, Grusovin MG, Polyzos IP, Felice P, Worthington HV. Timing of implant placement after tooth extraction: immediate, immediate-delayed or delayed implants? A Cochrane systematic review. European Journal of Oral Implantology. 2010, s. 189-205. Dostupné v archivu pořízeném z originálu dne 2014-03-26. PMID 20847990.
- ↑ a b Peterson LJ, Miloro M. Peterson's Principles of Oral and Maxillofacial Surgery, 2nd Edition. [s.l.]: PMPH-USA, 2004.
- ↑ Esposito M, Grusovin MG, Chew YS, Coulthard P, Worthington HV. One-stage versus two-stage implant placement. A Cochrane systematic review of randomised controlled clinical trials. European Journal of Oral Implantology. 2009, s. 91-9. PMID 20467608.
- ↑ a b SCLAR, Anthony. Soft tissue and esthetic considerations in implant dentistry (in english). Carol Stream, IL: Quintessence Books, 2003. ISBN 978-0867153545.
- ↑ RAMANAUSKAITE, Ausra; BORGES, Tiago; ALMEIDA, Bruno Leitão; CORREIA, Andre. Dental Implant Outcomes in Grafted Sockets: a Systematic Review and Meta-Analysis. Journal of Oral & Maxillofacial Research. July 2019, s. e8. ISSN 2029-283X. DOI 10. 5037/jomr.2019 .10308. PMID 31620270.
- ↑ a b BUSER, Daniel; SCHENK, Robert K. Guided bone regeneration in implant dentistry (in english). Hong Kong: Quintessence Books, 1994. ISBN 978-0867152494.
- ↑ LASKIN, Daniel. Decision making in oral and maxillofacial surgery. Chicago, IL: Quintessence Pub. Co., 2007. ISBN 9780867154634.
- ↑ Borzabadi-Farahani A, Zadeh HH. Vertical Alveolar Ridge Augmentation in Implant Dentistry: A Surgical Manual. Redakce Tolstunov L. [s.l.]: John Wiley & Sons, 2016. ISBN 9781119082835. DOI 10.1002/9781119082835.ch04. Kapitola Orthodontic Therapy in Implant Dentistry: Orthodontic Implant Site Development, s. 30-37.
- ↑ a b Carranza's Clinical Periodontology (in English). Redakce Newman M, Takei H, Klokkevold P. St. Louis, Missouri: Elsevier Saunders, 2012. ISBN 9781437704167.
- ↑ a b c Esposito M, Grusovin MG, Maghaireh H, Worthington HV. Interventions for replacing missing teeth:. The Cochrane Database of Systematic Reviews. March 2013, s. CD003878. DOI 10. 1002/14651858.CD003878.pub5. PMID 23543525.
- ↑ Atieh MA, Atieh AH, Payne AG, Duncan WJ. Immediate loading with single implant crowns: a systematic review and meta-analysis. The International Journal of Prosthodontics. 2009, s. 378-87. PMID 19639076.
- ↑ Atieh MA, Ibrahim HM, Atieh AH. Platform switching for marginal bone preservation around dental implants: a systematic review and meta-analysis. Journal of Periodontology. October 2010, s. 1350-66. DOI 10.1902/jop.2010 .100232. PMID 20575657. S2CID 6507288.
- ↑ Patzelt SB, Bahat O, Reynolds MA, Strub JR. The all-on-four treatment concept: a systematic review. Clinical Implant Dentistry and Related Research. December 2014, s. 836-55. DOI 10.1111/cid.12068. PMID 23560986.
- ↑ Assunção WG, Barão VA, Delben JA, Gomes EA, Tabata LF. A comparison of patient satisfaction between treatment with conventional complete dentures and overdentures in elderly: a literature review. Gerodontology. June 2010, s. 154-62. DOI 10.1111/j.1741-2358 .2009.00299.x. PMID 19467020.
- ↑ Lee JY, Kim HY, Shin SW, Bryant SR. Number of implants for mandibular implant implant overdentures: a systematic review. The Journal of Advanced Prosthodontics. November 2012, s. 204-9. DOI 10.4047/jap.2012 .4.4.204. PMID 23236572.
- ↑ WINGROVE, Susan. Focus on implant home care Before, during, and after restoration. RDH Magazine.
- ↑ a b c d e f g h Grusovin MG, Coulthard P, Worthington HV, George P, Esposito M, Cochrane Oral Health Group. Interventions for replacing missing teeth: maintaining and recovering soft tissue health around dental implants. The Cochrane Database of Systematic Reviews. August 2010, s. CD003069. DOI 10. 1002/14651858.CD003069.pub4. PMID 20687072.
- ↑ a b c d e Esposito M, Grusovin MG, Worthington HV, Cochrane Oral Health Group. Interventions for replacing missing teeth: treatment of peri-implantitis. The Cochrane Database of Systematic Reviews. January 2012, s. CD004970. DOI 10.1002/14651858.CD004970. pub5. PMID 22258958.
- ↑ a b Esposito M, Maghaireh H, Grusovin MG, Ziounas I, Worthington HV, Cochrane Oral Health Group. Interventions for replacing missing teeth: Cochrane Database of Systematic Reviews.Chybí název periodika! February 2012, s. CD006697. DOI 10. 1002/14651858.CD006697.pub2. PMID 22336822.
- ↑ Greenstein G, Cavallaro J, Romanos G, Tarnow D. Clinical recommendations for avoiding and managing surgical complications associated with implant dentistry: a review. Journal of Periodontology. August 2008, s. 1317-29. DOI 10.1902/jop.2008 .070067. PMID 18672980.
- ↑ Ferguson M. Rhinosinusitis in oral medicine and dentistry. Australian Dental Journal. September 2014, s. 289-95. DOI 10.1111/adj.12193. PMID 24861778.
- ↑ Zhu Y, Zheng X, Zeng G, Xu Y, Qu X, Zhu M, Lu E. Clinical efficacy of early loading versus conventional loading of dental implants. Scientific Reports. November 2015, s. 15995. DOI 10. 1038/srep15995. PMID 26542097. Bibcode 2015NatSR...515995Z.
- ↑ ESPOSITO, Marco; GRUSOVIN, Maria Gabriella; WORTHINGTON, Helen V. nterventions for replacing missing teeth: antibiotics at dental implant placement to prevent complications journal=The Cochrane Database of Systematic Reviews.Chybí název periodika! 2013-07-31, s. CD004152. ISSN 1469-493X. DOI 10.1002/14651858.CD004152.pub4. PMID 23904048.
- ↑ a b Papaspyridakos P, Chen CJ, Singh M, Weber HP, Gallucci GO. Success criteria in implant dentistry: a systematic review. Journal of Dental Research. March 2012, s. 242-8. DOI 10.1177/0022034511431252. PMID 22157097. S2CID 5383897.
- ↑ Javed F, Romanos GE. The role of primary stability for successful immediate loading of dental implants. A literature review. Journal of Dentistry. August 2010, s. 612-20. DOI 10.1016/j.jdent.2010 .05. 013. PMID 20546821.
- ↑ a b RENOUARD, Frank. Risk Factors in Implant Dentistry: Simplified Clinical Analysis for Predictable Treatment. Paris, France: Quintessence International, 1999. ISBN 978-0867153552.
- ↑ de Brandão ML, Vettore MV, Vidigal Júnior GM. Peri-implant bone loss in cement- and screw-retained protheses: systematic review and meta-analysis. Journal of Clinical Periodontology. March 2013, s. 287-95. DOI 10.1111/jcpe.12041. PMID 23297703.
- ↑ a b c d e f Jung RE, Pjetursson BE, Glauser R, Zembic A, Zwahlen M, Lang NP. A systematic review of the 5-year survival and complication rates of implant-supported single crowns. Clinical Oral Implants Research. February 2008, s. 119-30. Dostupné online. DOI 10.1111/j.1600-0501 .2007.01453.x. PMID 18067597.
- ↑ a b Lindhe J, Meyle J. Peri-implant diseases: Consensus Report of the Sixth European Workshop on Periodontology. Journal of Clinical Periodontology. September 2008, s. 282-5. Dostupné online. DOI 10.1111/j.1600-051X.2008.01283.x. PMID 18724855.
- ↑ a b Goodacre CJ, Bernal G, Rungcharassaeng K, Kan JY. Clinical complications with implants and implant protheses. The Journal of Prosthetic Dentistry. August 2003, s. 121-32. DOI 10.1016/S0022-3913(03)00212-9. PMID 12886205.
- ↑ a b BALAJI, S. M. Textbook of Oral and Maxillofacial Surgery. New Delhi: Elsevier India, 2007. ISBN 9788131203002. S. 301–302.
- ↑ ANUSAVICE, Kenneth J. Phillips' Science of Dental Materials. St. Louis, Missouri: Saunders Elsevier, 2003. ISBN 978-0-7020-2903-5. S. 6.
- ↑ BECKER, Marshall J. Ancient "dental implants": a recently proposed example from France evaluated with other spurious examples. [s.l.]: International Journal of Oral & Maxillofacial Implants 14.1, 1999. Dostupné online.
- ↑ MISCH, Carl E. Dental Implant Prosthetics. 2nd. vyd. [s.l.]: Mosby, 2015. ISBN 9780323078450. Kapitola Chapter 2: Generic Root Form Component Terminology, s. 26–45.
- ↑ Hodosh M, Shklar G, Povar M. The porous vitreous carbon/polymethcarylate tooth implant: preliminary studies. The Journal of Prosthetic Dentistry. September 1974, s. 326–34. DOI 10.1016/0022-3913(74)90037-7. PMID 4612143.
- ↑ a b Greenfield EJ. Implantation of artificial crown and bridge abutments. Dental Cosmos. 1913, s. 364–369.
- ↑ Bothe RT, Beaton KE, Davenport HA. Reaction of bone to multiple metallic implants. Surg Gynecol Obstet. 1940, s. 598–602.
- ↑ a b LEVENTHAL, Gottlieb S. Titanium, a metal for surgery. J Bone Joint Surg Am. 1951, s. 473–474. DOI 10.2106/00004623-195133020-00021. PMID 14824196.
- ↑ von Fraunhofer JA. Dental materials at a glance. Second. vyd. [s.l.]: John Wiley & Sons, 2013. Dostupné online. ISBN 9781118646649. S. 115.
- ↑ Technological Systems in the Bio Industries: An International Study. Redakce Carlsson Bo. [s.l.]: Springer Science & Business Media, 2012. Dostupné online. ISBN 9781461509158. S. 191.
- ↑ Esposito M, Ardebili Y, Worthington HV. Interventions for replacing missing teeth: different types of dental implants. Cochrane Database of Systematic Reviews. 22 July 2014, s. CD003815. DOI 10.1002/14651858.CD003815.pub4. PMID 25048469.
- ↑ Esposito M, Worthington HV. Interventions for replacing missing teeth: dental implants in zygomatic bone for the rehabilitation of the severely deficient edentulous maxilla. The Cochrane Database of Systematic Reviews. September 2013, s. CD004151. DOI 10.1002/14651858.CD004151.pub3. PMID 24009079.
Další čtení
[editovat | editovat zdroj]| Publikace v angličtině (rozbalte vpravo) ↓ |
|---|
|
Externí odkazy
[editovat | editovat zdroj]- Zubní implantáty jednostránkový souhrn na stránce Lékaři online (komerční stránky)
- Zubní implantáty - nekorektní průvodce světem implantátů - MUDr.Václav Kopecký (komerční stránky)
 Obrázky, zvuky či videa k tématu zubní implantát na Wikimedia Commons
Obrázky, zvuky či videa k tématu zubní implantát na Wikimedia Commons